Fibromialgia: diagnóstico y tratamiento
Se estima que su prevalencia es del 0,5 al 5% en población general, siendo su etiología desconocida, aunque se han identificado diferentes factores que se asocian a un riesgo aumentado de fribromialgia: antecedentes familiares, sexo (9 de cada 10 personas son mujeres), síndromes de dolor regional crónico, estrés emocional y trastornos mentales, infecciones virales. Patogénicamente se explica por la existencia de una disfunción del sistema nociceptivo, a nivel del SNC (cerebro y médula espinal), que modula la amplificación del dolor.
El diagnóstico de fibromialgia es habitualmente clínico, debiendo contemplarse este diagnóstico cuando una persona presenta dolor crónico, difuso y multifocal, especialmente si se acompaña de otros síntomas como: astenia, pérdida de memoria, trastornos del sueño, ansiedad y síntomas depresivos. Para establecer el diagnostico se emplean los criterios del American College of Rheumatology (ACR) de 2010.
El tratamiento de la fibromialgia es exclusivamente sintomático, siendo sus objetivos la disminución del dolor y los síntomas asociados, empleandose estrategias farmacológicas y no farmacológicas. Como fármacos de primera elección se recomiendan la amitriptilina y la ciclobenzaprina, y como fármacos de segunda elección la duloxetina, pregabalina y gabapentina. Se dispone de fuertes evidencias sobre el efecto beneficioso de la terapia congnitico conductual y de los programas de ejercicio físico.
- Antecedentes familiares: los factores genéticos juegan un papel sumamente importante, presentando los familiares de primer grado de las personas con fibromialgia ocho veces más probabilidades de tener la enfermedad.
- Sexo: la gran mayoría de las personas con fibromialgia son mujeres, sin embargo, cabe destacar un posible sesgo diagnóstico relacionado con los criterios del ACR de 1990, que requerían la presencia de un cierto número de puntos sensibles, al ser las mujeres por naturaleza más sensible al dolor que los hombres. La predominancia femenina dismiuye al utilizar los nuevos criterios del ACR de 2010.
- Síndromes de dolor regional crónico: la fibromialgia frecuentemente se asocia a otros síndromes de dolor regional crónico, como la cefalea crónica, trastornos de la articulación temporomandibular, lumbalgía crónica, dolor miofascial, dolor pélvico, colon irritable, etc., con los cuales además existe una coagregación familiar.
- Estrés emocional y trastornos mentales: se ha observado que los antecedentes de trastornos de ansiedad, trastornos obsesivo-compulsivos y trastornos de estrés post-traumático, son 5 veces más frecuentes en la población con fibromialgia, sin embargo, son necesarios estudios de cohortes longitudinales que aclaren el peso de estos procesos como factor de riesgo en la fibromialgia.
- Infecciones virales: Los antecedentes de infecciones virales ocupan un lugar importante como causa desencadenante de fibromialgia, destacando principalmente el virus de Epstein-Barr, parvovirus, herpes virus-6 y el Coxackie B. También algunos autores han relaciónado la fibromialgia con la infección por VIH y la enfermedad de Lyme.
De acuerdo con los criterios del American College of Rheumatology (ACR), el diagnóstico de fibromialgia requiere la presencia de dolor generalizado durante al menos 3 meses. El dolor esta presente en alguna región del esqueleto axial (columna cervical, pared torácica anterior, columna dorsal o columna lumbar) y en al menos tres de los cuatro cuadrantes corporales (dividiendo el cuerpo con una línea vertical longitudinal que separe dos hemicuerpos derecho e izquierdo y una línea transversal que pase por la cintura y separe dos mitades superior e inferior). El dolor puede ser de tipo mialgias, artralgias, o ambos. Se describe como urente, lancinante y frecuentemente se acompaña de entumecimiento u hormigueo.
Otros síntomas coexistentes pueden ser:
- Astenia: Se presenta en el 75-91% de los pacientes, sin causa que la justifique. El paciente manifiesta cansancio, sobre todo por las mañanas al levantarse, mejorando después, aunque puede reaparecer de forma prematura según avanza la jornada.
- Alteraciones del sueño: desde dificultad para conciliarlo, sueño agitado, superficial y entrecortado, hasta dormir pocas horas consecutivas, despertar precoz, etc. En cualquier caso es un sueño no reparador y ocurre en un 60-70% de los pacientes, levantándose el paciente con la sensación de no haber descansado.
- Problemas de memoria y concentración: presentes en un 20-60% de los pacientes.
- Rigidez: afecta preferentemente a las manos, principalmente por la mañana, y no se prolonga mas de media hora a diferencia de la que afecta a las enfermedades articulares inflamatorias.
- Parestesias difusas, de predominio distal y sin causa correlacionable.
- Aunque otros trastornos, como el síndrome del intestino irritable, cefalea tensional, trastornos del estado de ánimo, sindroem de Raynaud, cistitis intersticial se encuentran con mayor frecuencia en pacientes con fibromialgia, la presencia de estos trastornos no es necesario para el diagnóstico.
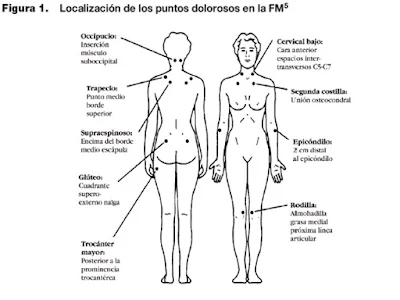
Lo más llamativo de la exploración física es la falta de hallazgos objetivos, siendo el único dato característico la presencia de hiperalgesia en lo 18 puntos gatillo (9 pares), que desencadenan un característico "salto", por parte del paciente, de huida o defensa llamada jump sign (Figura 1). Los puntos dolorosos deben de palparse con el pulgar, imprimiendo una fuerza de 4 kg aproximadamente, de manera que cambie de color el lecho ungueal del dedo del explorador, ya que se considera que éste es el límite a partir del cual es normal sentir dolor.
Exploraciones complementarias
El diagnóstico de fibromialgia es estrictamente clínico, sin embargo, es conveniente realizar algunas exploraciones complementarias básicas como hemograma, VS, PCR, y bioquímica básica. La petición de otras pruebas complementarias debe ser individualizada, en función del cuadro clínico, la exploración física y la sospecha de una enfermedad asociada, pudiendo estar justificado la realización de TSH, T4, enzimas musculares, vitamina D, factor reumatoide, anticuerpo anti-péptido cíclico citrulinado (anti-PCC), anticuerpos antinucleares, HLA B27, serología virus, estudio radiológico, EMG.
Criterios diagnósticos
El American College of Rheumatology (ACR) estableció en 1990 los criterios diagnósticos de la fibromialgia: presencia de dolor crónico (> 3 meses) y generalizado (segmento axial más dolor en al menos, tres de los cuatro cuadrantes corporales), además de hiperalgesia en al menos 11 de 18 puntos “gatillo” (sensibilidad del 81 % y especificidad del 88%).
Sin embargo, el ACR modifico en 2010 los criterios al observar que muchos pacientes con dolor crónico extenso (especialmente hombres) no llegaban a cumplir los criterios diagnósticos de fibromialgia anteriores, aunque compartían con los pacientes que sí los cumplían mecanismos fisiopatológicos y tratamientos comunes. En los nuevos criterios del ACR no se requiere un recuento de los puntos sensibles, basándose el diagnóstico en la suma del número de sitios del cuerpo con dolor, gravedad de los síntomas, así como la presencia de astenia, problemas de memoria y alteraciones del sueño. Un paciente cumple criterios diagnósticos de fibromialgia si reúne las 3 condiciones siguientes:
- Índice de Dolor Generalizado (Widespread Pain Index WPI) ≥7 e Índice de Gravedad de Síntomas (Symptom Severity Score – SS Score) ≥5 o WPI 3-6 y SS ≥9.
- Los síntomas se han presentado con la misma intensidad durante al menos 3 meses.
- El paciente no padece otra patología que pueda explicar el dolor.
Las enfermedades más frecuentes que pueden compartir manifestaciones clínicas con la fibromialgia son: Poliartrosis, Espondiloartropatías, Alteraciones estructurales mecánicas del raquis, Depresión Hipotiroidismo, Artritis reumatoide, Polimialgia reumática, Lupus eritematoso sistémico, Miopatía (por fármacos, metabólica o inflamatoria), Esclerosis múltiple, Neuropatías periféricas, Hiperparatiroidismo, Hiperlaxitud ligamentaria, Síndrome de fatiga crónica, Distrofia simpaticorrefleja.
Información y educación del paciente
Con independencia de las evidencias disponibles sobre la eficacia de la información/educación en la evolución de la fibromiualgia, se considera muy importante informar y educar al paciente sobre su trastorno. La información debe contemplar aspectos etiológicos, pasos en el diagnóstico, el pronóstico y las alternativas terapéuticas, y todas aquellas dudas que puede platear el paciente. Se debe hacer hincapié en que la fibromialgia puede ser controlada pero no curar, y que la mayoría de los pacientes pueden llevar una vida razonablemente aceptable si juegan un papel activo en su tratamiento, tanto farmacológico como no farmacologico. A menudo iniciar el tratamiento farmacológico antes del no farmacológico puede ser útil, porque los pacientes están menos sintomáticos, mejoran su actividad física y aceptan mejor las terapias cognitivo-conductuales si sus síntomas han mejorado con los fármacos.
Tratamiento farmacológico
Sólo algunos fármacos han demostrado ser eficaces en ensayos clínicos controlados en el alivio de algunos de los síntomas de la fibromialgia, estos incluyen: antidepresivos tricíclicos (amitriptilina y ciclobenzaprina), inhibidores selectivos de la recaptación de serotonina, inhibidores mixtos de la recaptación de serotonina y noradrenalina, y análogos del ácido gamma-aminobutírico (pregabalina y gabapentina). Aunque algunos pacientes responden al tratamiento con un solo fármaco, a menudo, otros pacientes necesitaran tratamiento combinado con dos o tres fármacos.
Amitriptilina
La amitriptilina en dosis de 10 a 75 mg por vía oral, una vez al día al acostarse, ha demostrado su eficacia en ensayos clínicos controlados para disminuir el dolor, fatiga, alteraciones del sueño y produciendo sensación global de mejoría tanto por parte del médico como del paciente. Una respuesta satisfactoria es esperable en al menos un 30% de los pacientes, aunque cabe esperar que los beneficios no se objetiven hasta después de 6-8 semanas. Por su relación eficacia/coste, la amitriptilina se recomienda como fármaco de primera elección en el tratamiento farmacológico de la fibromialgia, debiéndo ser suspendido si después de un ensayo de 6-8 semanas los síntomas no se mejoran.
Ciclobenzaprina
La ciclobenzaprina es un fármaco con estructura química muy similar a la amitriptilina, aunque se suele clasificar como relajante muscular. En un metaanálisis de 5 enyasos clínicos controlados se ha observado que es eficaz para mejorar los trastornos del sueño y dolor –mejoría a corto plazo aunque posteriormente el efecto disminuía-. Las dosis utilizadas oscila entre 10-40 mg vía oral, 2-3 horas antes de acostarse. También se considera un fármaco de primera elección especialmente si se asocia insomnio al dolor.
Fluoxetina.
Las evidencias de la administración de fluoxetina 20-40 mg día sobre el dolor, el sueño y la fatiga en pacientes con fibromialgia son controvertidas. Si parece que es eficaz sobre los síntomas depresivos, siendo necesario confirmar el potencial beneficio de este fármaco, antes de recomendarlo como único fármaco. Si se observa una mejoría significativa, en los síntomas depresivos, dolor, sueño y fatiga, con la combinación de 20 mg de fluoxetina y 25 mg de amitriptilina al compararla con ambos fármacos de forma aislada y con placebo. No obstante la combinación fluoxetina mas amitriptilina se considera una alternativa de segunda elección.
La duloxetina a dosis de 30 mg y mejor aun con 60 mg /dia se ha mostrado eficaz, produciendo mejoría en el dolor, sueño, estado de ánimo y calidad de vida, hasta en un 50% de los pacientes, aunque su coste es muy superior a la amitriptilina. Se considera un fármaco de segunda elección para el tratamiento de los pacientes con fibromialgia que previamente no responde a amitriptilia o ciclobenzaprina. El milnacipran, un inhibidor de recaptación de serotonina y norepinefrina, tambien produce mejorías similares a duloxetina, aunque no está comercializado en España. Se dispone de menos estudios sobre la eficacia de otros antidepresivos, como venlafaxina, mirtazapina, etc.
Pregabalina
La pregabalina es un análogo del ácido gamma-aminobutírico (GABA). Aunque su mecanismo de acción es desconocido, a dosis de 75 a 450 mg por vía oral, dos veces al día, se dispone de evidencias sobre su eficacia en la mejoría del sueño, reducción del dolor y la calidad de vida. También se ha demostrado una ligera disminución en la ansiedad y la fatiga. No se muestra eficaz en los síntomas depresivos. Al igual que la duloxetina se considera un fármaco de segunda elección.
Gabapentina
La gabapentina a dosis de 300 mg por vía oral una vez al día el primer día, con incrementos de 300 mg al día hasta llegar a 1800-2400 mg / día, según respuesta, y administrados en 3 dosis, se ha mostrado igual de eficaz que la pregabalina y tiene las mismas indicaciones como fármaco de segunda elección.
Analgésicos y AINES
Aunque el paracetamol, los AINEs (ibuprofeno) y los opioides (tramadol) son eficaces para el dolor, no hay evidencias de que estos fármacos sean eficaces en el tratamiento del dolor de la fibromialgia cuando se administran solos. Sin embargo, si se muestran eficaces como tratamiento coadyuvante combinados con otros fármacos, amitriptilina, etc., siendo razonable la utilización de paracetamol como analgésico de primera elección por razones de tolerancia y seguridad. Los glucocorticoides no se recomiendan para el tratamiento de los síntomas de la fibromialgia ya que ningún estudio avala su eficacia en este trastorno, y además, en tratamientos continuados la aparición de efectos secundarios es frecuente.
Tratamiento farmacológico combinado
Se utilizan con tratamiento de tercer nivel las siguientes combinaciones: Amitriptilina o ciclobenzaprina y/o duloxetina y/o pregabalina o gabapentina.
Tratamiento no farmacologico
Una vez que el paciente experimenta mejoría en sus síntomas con el tratamiento farmacológico , el clínico debe abogar por el uso de las terapias no farmacológicas que han demostrado ser útiles, como la educación, el ejercicio físico, la relajación, como el yoga y el Tai Chi y la terapia cognitivo-conductual.
Ejercicio físico
Se ha demostrado la eficacia de programas de ejercicio físico en el tratamiento de la fibromialgia
- Ejercicios aeróbicos. Entre ellos se incluyen ejercicios en carga (caminar, danza) y en descarga (bicicleta, natación, etc.).
- Ejercicios de fortalecimiento muscular, como bandas elásticas, pesas o el propio peso del paciente
- Ejercicios de estiramiento o flexibilidad.
Se dispone de fuertes evidencias sobre el efecto beneficioso de la terapia congnitico conductual sobre el control del dolor, malestar físico y el estado de ánimo, reduciendo las reagudizaciones y la necesidad de tratamiento farmacológico.
Agentes físicos
Varios estudios sugieren un ligero efecto positivo a corto plazo del láser, la termoterapia superficial, los campos magnéticos y la corriente directa transcraneal. Sin embargo, no hay suficientes evidencias para recomendar en el tratamiento de la fibromialgia los masajes ni la quiropráctica .
Terapias alternativas
La eficacia limitada de los tratamientos convencionales de la fibromialgia lleva a muchos pacientes a utilizar terapias alternativas. Sin embargo, no hay suficiente evidencia para recomendarlas:
- La acupuntura no ha demostrado su eficacia, salvo algunos estudios que demuestran una leve mejora del dolor.
- Un metanalisis sobre la eficacia de la hidroterapia, baños en agua fría o caliente, fango medicinal o terapia de spa, en el tratamiento de la fibromialgia sugiere que puede ocasionar reducciones moderadas en el dolor.
- Tampoco se dispone de claras evidencias, salvo algunos ensayos clínicos en general de baja calidad, sobre la eficacia de la homeopatía, ozonoterapia, suplementos dietéticos y nutricionales, Qi Gong, Reiki, Taichi, etc.
- Aaron LA, Bradley LA, Alarcón GS, et al. Psychiatric diagnoses in patients with fibromyalgia are related to health care-seeking behavior rather than to illness. Arthritis Rheum. 1996;39:436-445.
- Arnold LM, Chatamra K, Hirsch I, et al. Safety and efficacy of esreboxetine in patients with fibromyalgia: An 8-week, multicenter, randomized, double-blind, placebo-controlled study. Clin Ther. 2010;32:1618-1632.
- Arnold LM, Gendreau RM, Palmer RH, et al. Efficacy and safety of milnacipran 100 mg/day in patients with fibromyalgia: results of a randomized, double-blind, placebo-controlled trial. Arthritis Rheum. 2010;62:2745-2756.
- Arnold LM, Goldenberg DL, Stanford SB, et al. Gabapentin in the treatment of fibromyalgia: a randomized, double-blind, placebo-controlled, multicenter trial. Arthritis Rheum. 2007;56:1336-1344.
- Arnold LM, Hudson JI, Hess EV, et al. Family study of fibromyalgia. Arthritis Rheum. 2004;50:944-952.
- Arnold LM, Keck PE Jr, Welge JA. Antidepressant treatment of fibromyalgia: a meta-analysis and review. Psychosomatics. 2000;41:104-113.
- Assefi NP, Sherman KJ, Jacobsen C, et al. A randomized clinical trial of acupuncture compared with sham acupuncture in fibromyalgia. Ann Intern Med. 2005;143:10-19.
- Babu AS, Mathew E, Danda D, et al. Management of patients with fibromyalgia using biofeedback: a randomized control trial. Indian J Med Sci. 2007;61:455-461.
- Branco JC, Zachrisson O, Perrot S, et al. A European multicenter randomized double-blind placebo-controlled monotherapy clinical trial of milnacipran in treatment of fibromyalgia. J Rheumatol. 2010;37:851-859.
- Bronfort GH, Haas M, Evans R, et al. Effectiveness of manual therapies: The UK evidence report. Chiroprac Osteopat. 2010;18:3.
- Brunton S, Wang F, Edwards SB, et al. Profile of adverse events with duloxetine treatment: a pooled analysis of placebo-controlled studies. Drug Saf. 2010;33:393-407.
- Buskila D, Sarzi-Puttini P, Ablin JN. THe genetics of fibromyalgia syndrome. Pharmacogenomics. 2007;8:67-74.
- Buskila D, Sarzi-Puttini P. Biology and therapy of fibromyalgia: genetic aspects of fibromyalgia syndrome. Arthritis Res Ther. 2006;8:218.
- Cao H, Liu J, Lewith GT. Traditional Chinese Medicine for treatment of fibromyalgia: a systematic review of randomized controlled trials. J Altern Complement Med. 2010;16:397-409.
- Caro XJ, Winter EF, Dumas AJ. A subset of fibromyalgia patients have findings suggestive of chronic inflammatory demyelinating polyneuropathy and appear to respond to IVIg. Rheumatology (Oxford). 2008;47:208-211.
- Choy EH, Mease PJ, Kajdasz DK, et al. Safety and tolerability of duloxetine in the treatment of patients with fibromyalgia: pooled analysis of data from five clinical trials. Clin Rheumatol. 2009;28:1035-1044.
- Clauw DJ, Mease P, Palmer RH, et al. Milnacipran for the treatment of fibromyalgia in adults: a 15-week, multicenter, randomized, double-blind, placebo-controlled, multiple-dose clinical trial. Clin Ther. 2008;30:1988-2004.
- Clauw DJ. Pain management: Fibromyalgia drugs are 'as good as it gets' in chronic pain. Nat Rev Rheumatol. 2010;6:439-440.
- Crofford LJ, Rowbotham MC, Mease PJ, et al. Pregabalin for the treatment of fibromyalgia syndrome: results of a randomized, double-blind, placebo-controlled trial. Arthritis Rheum. 2005;52:1264-1273.
- Dadabhoy D, Crofford LJ, Spaeth M, et al. Biology and therapy of fibromyalgia: evidence-based biomarkers for fibromyalgia syndrome. Arthritis Res Ther. 2008;10:211.
- Ernst E. Chiropractic treatment for fibromyalgia: a systematic review. Clin Rheumatol. 2009;28:1175-1178.
- Gendreau RM, Thorn MD, Gendreau JF, et al. Efficacy of milnacipran in patients with fibromyalgia. J Rheumatol. 2005;32:1975-1985.
- Goldenberg DL, Burckhardt C, Crofford L. Management of fibromyalgia syndrome. JAMA. 2004;292:2388-2395.
- Greenspan JD, Slade GD, Bair E, et al. Pain sensitivity risk factors for chronic TMD: descriptive data and empirically identified domains from the OPPERA case control study. J Pain. 2011;12(11 Suppl):T61-T74.
- Haq SA, Darmawan J, Islam MN, et al. Prevalence of rheumatic diseases and associated outcomes in rural and urban communities in Bangladesh: a COPCORD study. J Rheumatol. 2005;32:348-353.
- Häuser W, Bernardy K, Uçeyler N, et al. Treatment of fibromyalgia syndrome with antidepressants: a meta-analysis. JAMA. 2009;301:198-209.
- Häuser W, Bernardy K, Uçeyler N, et al. Treatment of fibromyalgia syndrome with gabapentin and pregabalin: a meta-analysis of randomized controlled trials. Pain. 2009;145:69-81.
- Hsu MC, Harris RE, Sundgren PC, et al. No consistent difference in gray matter volume between individuals with fibromyalgia and age-matched healthy subjects when controlling for affective disorder. Pain. 2009;143:262-267.
- Kalichman L. Massage therapy for fibromyalgia symptoms. Rheumatol Int. 2010;30:1151-1157.
- Kato K, Sullivan PF, Evengard B, et al. Chronic widespread pain and its comorbidities: a population-based study. Arch Intern Med. 2006;166:1649-1654.
- Kim SH, Kim DH, Oh DH, et al. Characteristic electron microscopic findings in the skin of patients with fibromyalgia - preliminary study. Clin Rheumatol. 2008;27:407-411.
- Kyle JA, Dugan BD, Testerman KK. Milnacipran for treatment of fibromyalgia. Ann Pharmacother. 2010;44:1422-1429.
- Luerding R, Weigand T, Bogdahn U, et al. Working memory performance is correlated with local brain morphology in the medial frontal and anterior cingulate cortex in fibromyalgia patients: structural correlates of pain-cognition interaction. Brain. 2008;131:3222-3231.
- Lutz J, Jäger L, de Quervain D, et al. White and gray matter abnormalities in the brain of patients with fibromyalgia: a diffusion-tensor and volumetric imaging study. Arthritis Rheum. 2008;58:3960-3969.
- Markkula R, Järvinen P, Leino-Arjas P, et al. Clustering of symptoms associated with fibromyalgia in a Finnish twin cohort. Eur J Pain. 2009;13:744-750.
- Martin DP, Sletten CD, Williams BA, et al. Improvement in fibromyalgia symptoms with acupuncture: results of a randomized controlled trial. Mayo Clin Proc. 2006;81:749-757.
- Martin-Sanchez E, Torralba E, Díaz-Domínguez E, et al. Efficacy of acupuncture for the treatment of fibromyalgia: systematic review and meta-analysis of randomized trials. Open Rheumatol J. 2009;3:25-29.
- Mease PJ, Clauw DJ, Gendreau RM, et al. The efficacy and safety of milnacipran for treatment of fibromyalgia. a randomized, double-blind, placebo-controlled trial. J Rheumatol. 2009;36:398-409.
- Mease PJ, Russell IJ, Kajdasz DK, et al. Long-term safety, tolerability, and efficacy of duloxetine in the treatment of fibromyalgia. Semin Arthritis Rheum. 2010;39:454-464.
- Mhalla A, Baudic S, Ciampi de Andrade D, et al. Long-term maintenance of the analgesic effects of transcranial magnetic stimulation in fibromyalgia. Pain. 2011;152:1478-1485.
- Ministerio de Sanidad, Política Social e Igualdad. Fibromialgia. 2011. Disponible en: http://www.msc.es/profesionales/prestacionesSanitarias/publicaciones/docs/fibromialgia.pdf
- Moore RA, Straube S, Wiffen PJ, et al. Pregabalin for acute and chronic pain in adults. Cochrane Database Syst Rev. 2009;(3):CD007076.
- Moshiree B, Price DD, Robinson ME, et al. Thermal and visceral hypersensitivity in irritable bowel syndrome patients with and without fibromyalgia. Clin J Pain. 2007;23:323-330.
- Nishishinya B, Urrútia G, Walitt B, et al. Amitriptyline in the treatment of fibromyalgia: a systematic review of its efficacy. Rheumatology (Oxford). 2008;47:1741-1746.
- Oaklander AL, Fields HL. Is reflex sympathetic dystrophy/complex regional pain syndrome type I a small-fiber neuropathy? Ann Neurol. 2009;65:629-638.
- O'Malley PG, Balden E, Tomkins G, et al. Treatment of fibromyalgia with antidepressants. J Gen Intern Med. 2000;15:659-666.
- Perry R, Terry R, Ernst E. A systematic review of homoeopathy for the treatment of fibromyalgia. Clin Rheumatol. 2010;29:457-464.
- Phillips K, Clauw DJ. Central pain mechanisms in chronic pain states - maybe it is all in their head. Best Pract Res Clin Rheumatol. 2011;25:141-154.
- Porter NS, Jason LA, Boulton A, et al. Alternative medical interventions used in the treatment and management of myalgic encephalomyelitis/chronic fatigue syndrome and fibromyalgia. J Altern Complement Med. 2010;16:235-249.
- Radvanski DC, Vaschillo EG, Vaschillo B, et al. A pilot study of the efficacy of heart rate variability (HRV) biofeedback in patients with fibromyalgia. App Psychophys Biofeedback. 2007;32:1-10.
- Rooks DS. Fibromyalgia treatment update. Curr Opin Rheumatol. 2007;19:111-117.
- Russell IJ, Bennett RM, Michalek JE. Sodium oxybate relieves pain and improves sleep in fibromyalgia syndrome (FMS): a randomized, double-blind, placebo-controlled, multi-center clinical trial. Presented at the 69th Annual Meeting of the American College of Rheumatology, 2005. Arthritis Rheum. 2005;52(suppl 9):abstract L30.
- Russell IJ, Holman AJ, Swick TJ, et al. Sodium oxybate reduces pain, fatigue, and sleep disturbance and improves functionality in fibromyalgia: results from a 14-week, randomized, double-blind, placebo-controlled study. Pain. 2011;152:1007-1017.
- Schmidt-Wilcke T, Clauw DJ. Fibromyalgia: from pathophysiology to therapy. Nat Rev Rheumatol. 2011;7:518-527.
- Schmidt-Wilcke T. Variations in brain volume and regional morphology associated with chronic pain. Curr Rheumatol Rep. 2008;10:467-474.
- Schneider M, Vernon H, Ko G, et al. Chiropractic management of fibromyalgia syndrome: a systematic review of the literature. J Manipulative Physiol Ther. 2009;32:25-40.
- So PS, Jiang Y, Qin Y. Touch therapies for pain relief in adults. Cochrane Database Syst Rev. 2008;(4):CD006535.
- Tofferi JK, Jackson JL, O'Malley PG. Treatment of fibromyalgia with cyclobenzaprine: a meta-analysis. Arthritis Rheum. 2004;51:9-13.
- Topbas M, Cakirbay H, Gulec H, et al. The prevalence of fibromyalgia in women aged 20-64 in Turkey. Scand J Rheumatol. 2005;34:140-144.
- Wang C, Schmid CH, Rones R, et al. A randomized trial of tai chi for fibromyalgia. N Engl J Med. 2010;363:743-754.
- Williams DA, Kuper D, Segar M, et al. Internet-enhanced management of fibromyalgia: a randomized controlled trial. Pain. 2010;151:694-702.
- Wolfe F, Clauw DJ, Fitzcharles MA, et al. The American College of Rheumatology preliminary diagnostic criteria for fibromyalgia and measurement of symptom severity. Arthritis Care Res (Hoboken). 2010;62:600-610.
- Wolfe F, Smythe HA, Yunus MB, et al. The American College of Rheumatology 1990 criteria for the classification of fibromyalgia. Report of the Multicenter Criteria Committee. Arthritis Rheum. 1990;33:160-172.



en el diagnostico diferencial se debería incluir los trastornos del sueño ej síndrome de piernas inquietas y se debría realizar una polisomnografía. Algunas publicaciones estiman que hasta 35 de c/100ptes padecen este trastorno.
ResponderEliminarMuchas Gracias.
Paulo Piquioni
Muchas gracias, por la información, es muy precisa, padezco de dolor cronico de columna y migrañas mas el examen clinico, me diagnosticaron esta afección.
ResponderEliminar