Liquen plano
El liquen plano (LP) es una enfermedad inflamatoria crónica de etiología desconocida que afecta la piel, mucosas y anejos (uñas y pelo). Se caracteriza por la aparición de pápulas pruriginosas, poligonales y eritematovioláceas. Puede presentarse de forma autolimitada o evolucionar de manera crónica con recidivas periódicas.
Epidemiología
Prevalencia: Entre el 0,2% y el 5%, aunque podría ser mayor debido a casos asintomáticos no diagnosticados.
Edad: Afecta principalmente a adultos entre 30 y 60 años. La variante oral es más común en personas de 50 a 75 años.
Sexo: Más frecuente en varones, salvo el LP oral, que predomina en mujeres.
Infancia: Representa menos del 5% de los casos, con mayor incidencia en niños mayores de 7 años.
Etiopatogenia
El LP está mediado por mecanismos inmunológicos, con activación de linfocitos T citotóxicos CD8+ y CD4+ helper, lo que induce la apoptosis de los queratinocitos. Factores asociados incluyen:
Genética: Predisposición familiar y asociación con alelos HLA.
Factores psicológicos: Estrés, ansiedad y depresión.
Infecciones: Relación con el virus de la hepatitis C, herpes humano tipo 7 (HHV-7) y en menor medida, HHV-6 y virus del papiloma humano (VPH).
Fármacos y sustancias: Reacciones liquenoides inducidas por AINEs, antihipertensivos, estatinas, antiepilépticos y materiales dentales.
Histología e inmunofluorescencia
Manifestaciones clínicas
Variantes Cutáneas
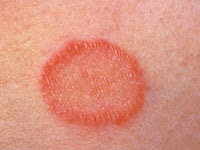
LP papuloso: Forma clásica con pápulas que pueden fusionarse en placas.
LP hipertrófico: Lesiones engrosadas, pruriginosas y queratósicas, frecuentes en las piernas.
LP anular: Pápulas con atrofia central, predominantes en genitales y zonas intertriginosas.
LP pigmentoso: Maculopapulas hiperpigmentadas en regiones expuestas al sol.
LP bulloso: Aparición de vesículas y ampollas sobre LP preexistente.
LP palmoplantar: Lesiones eritematoescamosas dolorosas en manos y pies.
Variantes Mucosas
LP oral: Afecta hasta el 1% de la población, con estrías blanquecinas (estrías de Wickham), placas, úlceras o erosiones.
LP genital: Lesiones similares a la forma oral, predominantes en glande y vulva.
LP esofágico: Puede causar disfagia, estenosis y tiene riesgo de malignización.
Afectación de Anejos
LP ungueal: Surcos longitudinales, pterigium dorsal y distrofia ungueal.
LP pilaris: Inflamación de los folículos pilosos con alopecia cicatricial.
Claves para el diagnóstico
Clínico: Basado en la morfología de las lesiones y su distribución.
Dermatoscopía: Identificación de estrías de Wickham.
Biopsia: Confirma el diagnóstico mediante hallazgos histológicos característicos (infiltrado linfocitario en banda, degeneración vacuolar de la capa basal y cuerpos de Civatte).
Serología de hepatitis C: En pacientes con lesiones extensas o atípicas.
Diagnóstico Diferencial
Incluye psoriasis, lupus eritematoso, liquen simple crónico, reacciones liquenoides por fármacos y candidiasis oral.
Tratamiento
El abordaje depende de la severidad y localización de las lesiones:
Tratamiento Tópico
Corticoides de alta potencia: Primera línea en LP cutáneo localizado y mucoso. En piel, los más usados son propionato de clobetasol al 0,05% (crema, pomada), dipropionato de betametasona al 0,1% (crema), acetónido de triamcinolona (ungüento) al 0,1% y acetónido de fluocinolona al 0,2% (crema). Generalmente se aplican dos veces al día, y se pueden pautar de forma oclusiva en lesiones hiperqueratósicas. En el liquen de mucosas y en el LP pilaris, corticoides de mediana/alta potencia (como acetónido de triamcinolona al 0,1%) se usan en el LP oral (formulados para enjuague o sobre una base adhesiva, 2 a 4 veces al día, de 2 semanas a 6 meses), y en el LP genital.
Inhibidores de calcineurina (tacrolimus, pimecrolimus): Alternativa en LP oral y genital. Se usan tacrolimus (pomada al 0,1%) y pimecrolimus (crema al 1%).
Retinoides tópicos: (tretinoína, isotretinoina). Eficaces en LP oral, aunque irritantes.
Tratamiento Sistémico
Corticoides orales: Fármacos de primera línea en formas diseminadas muy sintomáticas de LP cutáneo, en LP anogenital severo, oral erosivo extenso, esofágico, síndrome vaginovulvogingival, LP pilaris extenso sintomático y en LP ungueal si hay afectación de más de 3 uñas. Fármacos de segunda línea en LP resistente a tratamiento tópico y en casos de LP recidivantes y crónicos. De elección, prednisona en dosis de 0,5-1 mg/kg durante 3-6 semanas, descendiendo luego progresivamente hasta suspender en 4-6 semanas.
Retinoides sistémicos (acitretina): Para formas hiperqueratósicas y resistentes.
Fototerapia (UVB, PUVA): Alternativa en casos generalizados.
Inmunosupresores (ciclosporina, metotrexato, micofenolato mofetil): En LP severo y resistente.
Fármacos biológicos (adalimumab, infliximab, secukinumab): Opciones en casos refractarios.
Pronóstico y Seguimiento
Evolución: Puede durar meses o años, con remisiones espontáneas y recurrencias.
Complicaciones: Alopecia cicatricial, estenosis esofágica y malignización en lesiones mucosas crónicas.
Vigilancia: Revisión periódica en pacientes con LP oral y genital por el riesgo de carcinoma escamoso.
Bibliografía
- Abduelmula A, Bagit A, Mufti A, Yeung KCY, Yeung J. The Use of Janus Kinase Inhibitors for Lichen Planus: An Evidence-Based Review. J Cutan Med Surg. 2023;27(3):271-6.
- Boch K, Langan EA, Kridin K, Zillikens D, Ludwig RJ, Bieber K. Lichen Planus. Front Med (Lausanne). 2021;8:737813.
- Dalirsani Z, Seyyedi SA. Treatment of Plaque-Like Oral Lichen Planus with CO2 Laser. Indian J Dermatol. 2021;66(6):698-703.
- Decker A, Schauer F, Lazaro A, Monasterio C, Schmidt AR, Schmitt-Graeff A, et al. Esophageal lichen planus: Current knowledge, challenges and future perspectives. World J Gastroenterol. 2022;28(41):5893-909.
- Didona D, Caposiena Caro RD, Sequeira Santos AM, Solimani F, Hertl M. Therapeutic strategies for oral lichen planus: State of the art and new insights. Front Med (Lausanne). 2022;9:997190.
- Friedman P, Sabban EC, Marcucci C, Peralta R, Cabo H. Dermoscopic findings in different clinical variants of lichen planus. Is dermoscopy useful? Dermatol Pract Concept. 2015;5(4):51-5.
- García-Pola M, Rodríguez-Fonseca L, Suárez-Fernández C, Sanjuán-Pardavila R, Seoane-Romero J, Rodríguez-López S. Bidirectional Association between Lichen Planus and Hepatitis C-An Update Systematic Review and Meta-Analysis. J Clin Med. 2023;12(18):5777.
- García-Pola MJ, González-Álvarez L, García-Martin JM. Treatment of oral lichen planus. Systematic review and therapeutic guide. Med Clin (Barc). 2017;149(8):361-62.
- Goldstein BG, Goldstein AO, Mostow E. Lichen Planus. En: Dellavalle RP, Callen J, Ofori AO, editors. UpToDate; 2021.
- González-Moles MA, Warnakulasuriya S, González-Ruiz I, González-Ruiz L, Ayén A, Lenouvel D, et al. Worldwide prevalence of oral lichen planus: A systematic review and meta-analysis. Oral Dis. 2021;27(4):813-28.
- Gorouhi J, Davari P, Fazel N. Cutaneous and mucosal Lichen planus: a comprehensive review of clinical subtypes, risk factors, diagnosis and prognosis. Scientific World Journal. 2014;2014:742826.
- Gru AA, Salavaggione AL. Lichenoid and interfase dermatoses. Semin Diagn Pathol. 2017;34(3):237-49.
- Gupta MK, Lipner SR. Review of Nail Lichen Planus: Epidemiology, Pathogenesis, Diagnosis, and Treatment. Dermatol Clin. 2021;39(2):221-30.
- Husein-ElAhmed H, Gieler U, Steinhoff M. Lichen planus: a comprehensive evidence-based analysis of medical treatment. J Eur Acad Dermatol Venereol. 2019;33(10):1847-62.
- Ioannides D, Vakirlis E, Kemeny L, Marinovic B, Massone C, Murphy R, et al. European S1 guidelines on the management of lichen planus: a cooperation of the European Dermatology Forum with the European Academy of Dermatology and Venereology. J Eur Acad Dermatol Venereol. 2020;34(7):1403-14.
- Iorizzo M, Tosti A, Starace M, Baran R, Daniel CR 3rd, Di Chiacchio N, et al. Isolated nail lichen planus: An expert consensus on treatment of the classical form. J Am Acad Dermatol. 2020;83(6):1717-23.
- Le Cleach L, Chosidow O. Lichen planus. N Engl J Med. 2012;366(8):723-32. PubMed
- Lehman JS, Tollefson MM, Gibson LE. Lichen Planus. Int J Dermatol. 2009;48(7):682-94.
- Lucchese A, Di Stasio D, Romano A, Fiori F, De Felice GP, Lajolo C, et al. Correlation between Oral Lichen Planus and Viral Infections Other Than HCV: A Systematic Review. J Clin Med. 2022;11(18):5487.
- Lukács J, Schliemann S, Elsner P. Lichen planus and lichenoid reactions as a systemic disease. Clin Dermatol. 2015;33(5):512-9.
- Nahidi Y, Tayyebi Meibodi N, Ghazvini K, Esmaily H, Esmaeelzadeh M. Association of classic lichen planus with human herpesvirus-7 infection. Int J Dermatol. 2017;56(1):49-53.
- Olson MA, Rogers RS 3rd, Bruce AJ. Oral lichen planus. Clin Dermatol. 2016; 34(4):495-504.
- Payette JM, Weston G, Humphrey S, Yu JD, Holland KE. Lichen planus and other lichenoid dermatoses: Kids are not just little people. Clin Dermatol. 2015;33(6):631-43.
- Robles-Méndez JC, Rizo-Frías P, Herz-Ruelas ME, Pandya AG, Ocampo Candiani J. Lichen planus pigmentosus and its variants: review and update. Int J Dermatol. 2018;57(5):505-14.
- Setterfield JF, Neill S, Shirlaw PJ, Theron J, Vaughan R, Escudier M, et al. The vulvovaginal gingival syndrome: a severe subgroup of lichen planus with characteristic clinical features and a novel association with the class II HLA DQB1*0201 allele. J Am Acad Dermatol. 2006;55(1):98-113.
- Tziotzios C, Lee JYW, Brier T, Saito R, Hsu CK, Bhargava K, et al. Lichen planus and lichenoid dermatoses: Clinical overview and molecular basis. J Am Acad Dermatol. 2018;79(5):789-804.
- Usatine RP, Tinitigan M. Diagnosis and treatment of lichen planus. Am Fam Physician. 2011;84(1):53-60.
- Wagner G, Rose C, Sachse MM. Clinical variants of lichen planus. J Dtsch Dermatol Ges. 2013;11(4):309-19.
- Weston G, Payette M. Update on lichen planus and its clinical variants. Int J Womens Dermatol. 2015;1(3):140-9.
- Ziemer M. Lichenoid drug eruption (drug-induced lichen planus). En: Mockenhaupt M, Corona R, editors. UpToDate; 2023.
- Zou H, Daveluy S. Lichen planus after COVID-19 infection and vaccination. Arch Dermatol Res. 2023;315(2):139-46.








quisiera saber si hay alguna asociacion de personas que tengan liquen plano
ResponderEliminar