Micosis superficiales: Dermatofitosis (Tiñas)
La incidencia y aislamiento de las distintas especies de dermatofitos varía mucho de unas regiones a otras del mundo estando influída por múltiples factores como: edad, sexo, grupo étnico, hidratación, humedad, poder patógeno, resistencia del huésped, fuente de infección , etc.
- Tinea capitis: Habitualmente es causada por especies de Microsporum y Trichophyton, siendo M. canis la especie mayoritaria. Es poco frecuente en países desarrollados, aunque algunos autores sostienen que es la micosis infantil más frecuente. También son frecuentes T. violaceum, T. tonsurans, T. soudanense y M. audouinii.
- Tinea barbae: Está causada frecuentemente por especies zoofílicas de Trichophyton, sobre todo T. mentagrophytes.
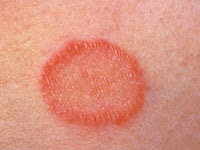
- Tinea corporis: Los principales dermatofitos implicados son T. rubrum, M. canis, T. mentagrophytes y T. tonsurans
- Tinea cruris: Los patógenos causantes más comunes son T. rubrum y E. foccosum
- Tinea manuum: La mayoría de los casos están causados por Trichophyton rubrum
- Tinea pedís: Las especies implicadas más frecuentemente son T. rubrum, T. mentagrophytes var. interdigitale y Epidermophyton floccosum
- Tinea ungium: Así se denomina la invasión de la uña por un dermatofito, mientras que cuando ésta está producida por un hongo no dermatofito se denomina onicomicosis, aunque este último término se emplea para la infección fúngica de las uñas en general. T. rubrum y T. mentagrophytes var. interdigitale son las especies más frecuentemente implicadas.
El diagnóstico de las dermatofitosis es habitualmente clínico, pudiendo confirmarse mediante pruebas complementarias (examen microscópico y cultivo). El examen clínico mediante la Luz de Wood, una luz ultravioleta de longitud de onda larga, puede detectar la fluorescencia en algunos dermatofitos. El examen microscópico con hidróxido de potasio (KOH) puede detectar hifas y conidias en muestras de piel y pelo. Se necesita realizar cultivos micóticos para identificar el microorganismo. También se realizan biopsias de piel y de uñas.
- Amichai B, Nitzan B, Mosckovitz R, et al. Iontophoretic delivery of terbinafine in onychomycosis: a preliminary study. Br J Dermatol. 2010;162:46-50.
- Baran R, Tosti A, Hartmane I, et al. An innovative water-soluble biopolymer improves efficacy of ciclopirox nail lacquer in the management of onychomycosis. J Eur Acad Dermatol Venereol. 2009;23:773-781.
- Bell-Syer SE, Hart R, Crawford F, et al. A systematic review of oral treatments for fungal infections of the skin of the feet. J Dermatolog Treat. 2001;12:69-74.
- Chang, CH, Young-Xu Y, Kurth T, et al. The safety of oral antifungal treatments for superficial dermatophytosis and onychomycosis: a meta-analysis. Am J Med. 2007;120:791-798.
- Crawford F, Hollis S. Topical treatments for fungal infections of the skin and nails of the foot. Cochrane Database Syst Rev. 2007;(3):CD001434.
- Crawford F, Young P, Godfrey C, et al. Oral treatments for toenail onychomycosis: a systematic review. Arch Dermatol. 2002;138:811-816
- Drake LA, Dinehart SM, Farmer ER, et al. Guidelines of care for superficial mycotic infections of the skin: tinea corporis, tinea cruris, tinea faciei, tinea manuum, and tinea pedis. Guidelines/Outcomes Committee. American Academy of Dermatology. J Am Acad Dermatol. 1996;34:282-286.
- Elewski BE. Treatment of tinea capitis: beyond griseofulvin. J Am Acad Dermatol. 1999;40(6 pt 2):S27-S30.
- Faergemann J, Baran R. Epidemiology, clinical presentation and diagnosis of onychomycosis. Br J Dermatol. 2003;149(suppl 65):1-4.
- Friedlander SF. The optimal therapy for tinea capitis. Pediatr Dermatol. 2000;17:325-326.
- Gonzalez U, Seaton T, Bergus G, et al. Systemic antifungal therapy for tinea capitis in children. Cochrane Database Syst Rev. 2007;(4):CD004685.
- Gupta AK, Adam P, Dlova N, et al. Therapeutic options for the treatment of tinea capitis caused by Trichophyton species: griseofulvin versus the new oral antifungal agents, terbinafine, itraconazole, and fluconazole. Pediatr Dermatol. 2001;18:433-438.
- Gupta AK, Cooper EA, Bowen JE, et al. Meta-analysis: griseofulvin efficacy in the treatment of tinea capitis. J Drugs Dermatol. 2008;7:369-372.
- Gupta AK, Fleckman P, Baran R. Ciclopirox nail lacquer topical solution 8% in the treatment of toenail onychomycosis. J Am Acad Dermatol. 2000;43(4 suppl):S70-S80.
- Gupta AK, Jain HC, Lynde CW, et al. Prevalence and epidemiology of unsuspected onychomycosis in patients visiting dermatologists' offices in Ontario, Canada - a multicenter survey of 2001 patients. Int J Dermatol. 1997;36:783-787.
- Hart R, Bell-Syer SE, Crawford F, et al. Systematic review of topical treatments for fungal infections of the skin and nails of the feet. BMJ. 1999;319:79-82.
- Higgins EM, Fuller LC, Smith CH. Guidelines for the management of tinea capitis. British Association of Dermatologists. Br J Dermatol. 2000;143:53-58.
- Hinojosa JR, Hitchcock K, Rodriguez JE. Clinical inquiries. Which oral antifungal is best for toenail onychomycosis? J Fam Pract. 2007;56:581-582.
- Jahangir M, Hussain I, Ul Hasan M, et al. A double-blind randomized comparative trial of itraconazole versus terbinafine for 2 weeks in tinea capitis. Br J Dermatol. 1998;139:672-674.
- Korting HC, Kiencke P, Nelles S, et al. Comparable efficacy and safety of various topical formulations of terbinafine in tinea pedis irrespective of the treatment regimen: results of a meta-analysis. Am J Clin Dermatol. 2007;8:357-364.
- Macura AB. Dermatophyte infections. Int J Dermatol. 1993:32:313-323.
- Roberts DT, Taylor WD, Boyle J; British Association of Dermatologists. Guidelines for treatment of onychomycosis. Br J Dermatol. 2003;148:402-410.
- Scher RK, Baran R. Onychomycosis in clinical practice: factors contributing to recurrence. Br J Dermatol. 2003;149(Suppl 65):5-9.
- Sigurgeirsson B, Olafsson JH, Steinsson JB, et al. Long-term effectiveness of treatment with terbinafine vs. itraconazole in onychomycosis: a 5-year blinded prospective follow-up study. Arch Dermatol. 2002;138:353-357.
- Tey HL, Tan AS, Chan YC. Meta-analysis of randomized, controlled trials comparing griseofulvin and terbinafine in the treatment of tinea capitis. J Am Acad Dermatol. 2011;64:663-670.
- Trivedi NA, Shah PC. A meta-analysis comparing efficacy of continuous terbinafine with intermittent itraconazole for toenail onychomycosis. Indian J Dermatol. 2010;55:198-199.
- Zhang AY, Camp WL, Elewski BE. Advances in topical and systemic antifungals. Dermatol Clin. 2007;25:165-183.
Te puede interesar:
- Alopecia androgenética: abordaje práctico y novedades terapéuticas
- Corticoides tópicos
- Dermatitis atópica
- Dermatitis seborreica
- Eccema dishidrótico: actualización terapéutica 2025
- Eczema dishidrótico e hiperhidrosis
- Eritema nodoso
- Erupción polimorfa luminica
- Herpes simple
- Herpes Simple en Atención Primaria: Guía 2025 de Diagnóstico,Tratamiento y Prevención
- Herpes zoster
- Liquen plano
- Micosis superficiales: Candidiasis
- Onicomicosis: Guía Actualizada 2025 de Diagnóstico y Tratamiento para Atención Primaria
- Pitiriasis rosada de Gibert
- Pitiriasis Rosada de Gibert (Actualización 2025)
- Pitiriasis versicolor
- Protoporfiria eritropoyética.
- Prurito
- Psoriasis
- Psoriasis: Actualización clínica 2025
- Queratosis actínica
- Reacciones fotoalérgicas a medicamentos
- Sarcoidosis
- Úlceras Orales: Guía Diagnóstica y Terapéutica para Médicos de Familia
- Úlceras de la boca
- Urticaria solar










Disulpe, quería apuntarle lo siguiente:
ResponderEliminarEn contra de lo que usted escribe en su blog; lo que se conoce como Kerion de Celso es una Tinea Capitis INFLAMATORIA.
Sólo hay dos tipos de Tiñas en el cuero cabelludo (Tinea Capitis) no inflamatorias: Microspórica y Tricofítica.
Un saludo
Describiéndolo mas ampliamente el querion de Celso suele comenzar como una tiña capitis no inflamatoria. En ocasiones puede seguirse de una inflamación severa a nivel del folículo piloso, generándose en el área pápulas y pústulas que se secan dejando una costra. Durante este periodo, puede observarse el "signo de la espumadera", que consiste en observar la salida de pus por cada uno de los orificios de los folículos pilosos al hacer presión lateral sobre la zona. El proceso cicatriza de manera fibrosa y deja áreas de alopecia definitiva. A las formas evolucionadas inflmatorias hay algunos autores que los denominan Favus
ResponderEliminarEl blog explica muy bien de que se trata la dermatofitosis, señalando hasta qué punto la edad, la climatologIa, la humedad y la resistencia del huésped, entre otros factores, son determinantes para desarrollarla.
ResponderEliminarEs bastante comprensible aunque lo expone bien, entre otras cosas, los géneros de dermatofitos y las especies más notables que afectan al ser humano, como Trichophyton rubrum, Microsporum canis, etc.
Excelente observación, Sara. Coincido contigo en que el blog logra explicar de forma clara los factores que influyen en el desarrollo de la dermatofitosis.
Eliminar