RESUMEN
Las úlceras de la cavidad oral son trastornos frecuentes producidos por una pérdida de solución de continuidad del epitelio de la mucosa oral, acompañado de una pérdida variable del tejido conectivo subyacente, que puede acompañarse de edema y / o la proliferación de los tejidos circundantes lo que puede conferir a la úlcera un aspecto crateriforme.
En la mayoría de los casos las úlceras orales son transitorias y se resuelven espontáneamente. Sin embargo, algunas son motivo de consulta médica. Su diagnóstico, en la mayoría de los casos, se basa en una correcta historia clínica y en el examen físico. Sin embargo, ante la sospecha de neoplasia, pacientes inmunodeprimidos, (por ejemplo, infección por el VIH, pacientes en tratamiento con quimioterapia, malnutridos, etc.) y ante úlceras crónicas será necesario realizar una evaluación más amplia.
CLASIFICACIÓN
En función de su duración, las úlceras se clasifican en agudas, se resuelven en menos de 2 semanas y crónicas, aquellas que persisten más de 2 semanas.
Otra clasificación distingue entre úlceras simples, complejas y destructivas; Úlcera simple: una sola úlcera sin la participación de la mucosa restante; Úlcera compleja: una úlcera única o múltiple con cambios en la mucosa circundante, la piel y / o manifestaciones sistémicas. La lesión puede ser de color blanco, rojo o vesiculobulloso. Úlcera destructiva: Lesión difusa con destrucción tisular y afectación sistémica grave.
Según localización de la mucosa oral afectada podemos distinguir: Úlceras de la mucosa masticatoria o queratinizada (encías y paladar duro). Úlceras de la mucosa oral no queratinizada (Superficie ventral de la lengua, suelo de la boca, paladar blando, mucosas yugales, mucosas labiales, fondos de vestíbulo). Úlceras de la mucosa especializada (superficie dorsal de la lengua)
EPIDEMIOLOGÍA
Las úlceras de la boca son un trastorno frecuente, pero la mayoría de los paciente no realizaran una consulta médica debido a que tienden a resolverse en unos pocos días, por lo que su prevalencia e incidencia se desconocen con precisión. De las úlceras que ocasionan consulta médica, la más frecuente es la estomatitis aftosa recurrente (EAR), que afecta al 5-25% de la población.
ETIOLOGÍA
Son numerosas las causas de úlceras de la boca, las cuales pueden agruparse en las siguientes categorías: traumáticas, metabólicas, dermatológicas, alérgicas, inmunológicas, infecciosas y neoplásicas. Sin embargo, las causas pueden superponerse y, en algunos casos, la etiología no es clara o multifactorial.
DIAGNÓSTICO
El paciente que consulta por úlceras orales debe ser objeto de una anamnesis y una exploración física detalladas.
Anamnesis
Preguntaremos sobre antecedentes de enfermedad sistémica o dermatológica previa, toma de medicación, hábitos tóxicos, afección odontológica, antecedentes de traumatismos y antecedentes de alergia a medicamentos o productos de higiene oral. Muchas de las enfermedades que se manifiestan con úlceras orales son fácilmente diagnosticadas por su aspecto clínico, sin necesidad de la realización de ninguna otra exploración complementaria.
Deberemos aclarar el tiempo de evolución de las lesiones, los desencadenantes, los factores agravantes, en qué circunstancias mejoran y el número de brotes: El inicio agudo es más característico de las úlceras asociadas con un traumatismo (por ejemplo, trauma iatrogénico por procedimiento médico o dental), de la estomatitis aftosa recurrente (EAR), y de las ulceras secundarias a inficiones. La mayoría de úlceras orales se resuelven en 2 semanas. Cualquier ulcera que no mejora en 2 semanas debe ser considerada crónica. Entre los trastornos asociados a ulceras crónicas se incluyen tumores malignos, deficiencias nutricionales (por ejemplo, hierro, folato, vitamina B12, o deficiencias de la vitamina C), y varias enfermedades dermatológicas, inmunológicas e infecciosas (por ejemplo, EAR, el liquen plano, pénfigo, penfigoide y las infecciones por hongos). El antecedente de ulceras previas es importante recogerlo; la EAR, las ulceras herpéticas, las ulceras secundarias a la exposición a un alérgeno conocido o desconocido, el eritema multiforme, la estomatitis de contacto y las reacciones liquenoides tienen un carácter recurrente. Las conductas sexuales de riesgo, sin protección, o el abuso de drogas, alcohol, el consumo de tabaco se asocian con un mayor riesgo de enfermedades de transmisión sexual (sífilis, gonorrea) y cáncer oral (carcinoma de células escamosas).
También deberemos fijarnos en determinados síntomas (p. ej., dolor, quemazón), así como en determinadas características de las lesiones: úlceras múltiples o solitarias, morfología, tamaño, coloración, localización, presencia de ampollas u otros signos clínicos asociados. La presencia de fiebre sugiere una etiología infecciosa o inmunológica.
Exploración fisica
Debemos indagar sobre la localización de las lesiones ulcerosas, ya que lesiones restringidas a ciertos lugares tienden a estar asociadas con condiciones específicas. Por ejemplo, en la EAR la mucosa queratinizada está a salvo y las úlceras se localizan en el paladar blando o pilares de las amígdalas, mientras que las ulceras herpéticas se limitan a la mucosa queratinizada. En los estados carenciales las úlceras pueden afectar a la lengua (glositis y queilitis angular). En la gingivitis ulcerativa necrotizante, la infección bacteriana generalmente afecta a los tejidos gingivales interdentales y marginales.
El tamaño, forma, bordes e induración o no de las lesiones ulcerosas también nos puede sugerir su etiología: Las lesiones de origen viral tienden a ser inicialmente pequeñas (1 a 2 mm de diámetro). Las lesiones ovales o redondas son características de la EAR, enfermedad de Behcet e infecciones virales. Lesiones con formas irregulares sugieren liquen plano, pénfigo, pemfigoide, o carcinoma. A medida que las lesiones virales (por ejemplo, úlceras herpéticas) se desarrollan, las lesiones individuales pueden unirse para formar una úlcera de forma irregular. Las úlceras orales de larga evolución con frecuencia tienen un borde elevado queratósico; en el liquen plano oral y en la reacción liquenoide las estrías blancas de Wickham suelen estar presentes. En el lupus eritematoso, puede verse un punteado blanco en las úlceras. La induración de la lesión ulcerosa sugiere infección (por ejemplo, hongos chancro sifilítico) o carcinoma. La presencia de adenopatías blandas y rodaderas sugiere enfermedad inflamatoria aguda mientras que adenopatías duras y firmes sugiere malignidad.
Es importante la exploración de la piel y otras mucosa en busca de manifestaciones fuera de la cavidad oral como por ejemplo, lesiones en diana del eritema multiforme, ampollas cutáneas asociadas con el pénfigo, erupción cutánea en manos y pies en la enfermedad de manos, pies y boca, conjuntivitis en la enfermedad de Behcet, penfigoide ampolloso, epidermólisis ampollosa o enfermedad IgA lineal. La lesión cutánea clásica del liquen plano se presenta como una pápula poligonal, brillante, con una depresión central cubierta de una escama blanquecina que deja entrever unas líneas blanquecinas que se conocen como estrías de Wickham. El signo de Nikolsky puede ser positivo (es decir, ligeros roces de la piel exfolia la capa más externa) en varios trastornos incluyendo pénfigo, penfigoide ampolloso, pénfigo paraneoplásico, liquen plano oral, la epidermolisis bullosa, enfermedad IgA lineal, eritema multiforme y enfermedad de injerto contra huésped.
Exploraciones complementarias
A todo paciente con úlceras orales de más de 3 semanas de duración se le deberá realizar una biopsia, así como otras exploraciones complementarias para descartar la presencia de malignidad, infecciones crónicas y enfermedades sistémicas o dermatológicas graves.
Sangre y / o pruebas de bioquímica: Por lo general, consiste en un hemograma y frotis de sangre periférica, velocidad de sedimentación globular, glucosa, vitamina B12, hierro, ácido fólico, cinc, pruebas de función hepática. Otras pruebas más específicas dependerán de la sospecha clínica.
Exámenes microbiológicos: Se deben realizar cultivos bacteriológicos, virológicos y micológicos del tejido ante la sospecha de determinadas enfermedades infecciosa.
Pruebas serológicas: Estarían indicadas ante la sospecha de sífilis, enfermedades sistémicas, como por ejemplo anticuerpos antinucleares (ANA) y antígeno Sm en el lupus eritematoso, el HLA-B27 en la artritis reactiva (síndrome de Reiter), anticuerpos anticitoplasma de los neutrófilos (ANCA) en la granulomatosis de Wegener, anticuerpos antigliadina, antiendomisio y antitransglutaminasa, ante la sospecha de intolerancia al gluten
Pruebas de imágenes: Pueden estar indicadas para determinar la participación de las estructuras adyacentes. Por ejemplo, una RX de senos, dientes, etc.
La biopsia para histopatología e inmunofluorescencia: Es la piedra angular del diagnóstico y esta indicada en todas las ulcera de mas de 3 semanas de duración.
ÚLCERAS DE ETIOLOGIA TRAUMÁTICA
Los traumatismos en la mucosa oral pueden dar lugar a una pérdida de continuidad inmediata o diferida de la mucosa oral. La lesión puede ser accidental, iatrogénica o autoinfligida, y la fuente puede ser mecánica, química, térmica o eléctrica.
La úlcera accidental puede ocurrir como resultado de: Morderse la lengua labios o mejilla al masticar o hablar. Cepillado incorrecto de los dientes. Quemaduras químicas por el uso de colutorios. Quemaduras por bebidas o alimentos que están demasiado calientes o fríos. Uso incorrecto de medicamentos (por ejemplo, aspirina disuelta en la boca en lugar de tragar o aplicación en la mucosa oral de peróxido de hidrógeno sin diluir).
La úlcera iatrogénica es causada por la manipulación de la boca por el médico, odontólogo o higinesta dental. Las fuentes a considerar son instrumentales (por ejemplo, el torno, el láser) químicos (por ejemplo, los enjuagues, medicamentos tópicos, desinfectantes), y por aparatos (por ejemplo, prótesis recién colocadas)
Las úlceras autoinfligidas son lesiones, generalmente recurrentes, por automutilación. Pueden asociarse con una serie de trastornos, por ejemplo, trastornos genéticos (síndrome de Lesch-Nyhan, síndrome de Cornelia de Lange, síndrome de Tourette, disautonomía familiar), enfermedades psiquiátricas (por ejemplo, síndrome de Munchausen), encefalitis, estado de coma, parálisis bulbar, autismo y retrasos en el desarrollo.
ÚLCERAS DE ETIOLOGÍA METABÓLICA
Las deficiencias nutricionales de hierro, acido fólico, vitamina B12 y vitamina C pueden ser causa de úlceras orales.
La deficiencia de hierro puede contribuir al deterioro de la función inmune y ocasionar alteraciones epiteliales que favorecen la aparición de úlceras orales crónicas que afectan a la lengua (glositis) junto con queilitis angular y palidez de la mucosa. Los pacientes suelen tener antecedentes de anemia, historia de sangrado ginecológico o digestivo, seguimiento de dietas vegetarianas estrictas, alcoholismo, o trastornos de absorción (por ejemplo, enfermedad de Crohn, enfermedad celíaca, colitis ulcerosa). Síntomas constitucionales como astenia, malestar general, disnea, irritabilidad, cefalea, palidez, taquicardia, pueden estar presentes.
El acido fólico y la vitamina B12 son necesarios para la síntesis de ADN. La deficiencia de uno de ellos o ambos da como resultado la anemia megaloblástica. Los pacientes presentan úlceras crónicas, una lengua roja y carnosa, y queilitis angular. La deficiencia de folato es causada generalmente por su carencia en la dieta, mientras que la deficiencia de vitamina B12 es generalmente causada por anticuerpos anti células parietales, bloqueándose la absorción de vitamina B12 (anemia perniciosa) por la ausencia de Factor Intrínseco. La identificación correcta de la causa de la deficiencia es esencial antes de iniciar el tratamiento. Esto es importante porque, mientras que los suplementos de folato pueden mejorar la macrocitosis asociada con la deficiencia de acido fólico y vitamina B12, no corregirán la patología neurológica asociada con la anemia perniciosa.
La vitamina C es necesaria para la síntesis de colágeno. Los pacientes con deficiencia de vitamina C pueden presentar edema gingival, sangrado, úlceras, infecciones bacterianas secundarias en la boca, y enfermedad periodontal. En la mayoría de los casos, los síntomas desaparecen después de la administración de suplementos de vitamina C.
ÚLCERAS POR ENFERMEDADES DERMATOLÓGICAS
Las úlceras orales pueden ser una manifestación de un amplio grupo de enfermedades dermatológicas. Mientras que la presencia simultánea de las lesiones cutáneas a menudo conduce a un diagnóstico rápido, el clínico debe considerar siempre que las úlceras orales asociadas a una enfermedad dermatológica pueden ocurrir sin afectación cutánea. Estas úlceras tienden a ser crónicas, y su reconocimiento es la base para un tratamiento apropiado. Las dermatosis que más frecuentemente presentan ulceras orales son el liquen plano oral, el pénfigo vulgar y el penfigoide de mucosas. Otros trastornos menos frecuentes son la estomatitis úlcerativa crónica, el pénfigo paraneoplásico, el penfigoide ampolloso, la epidermólisis ampollosa adquirida, y la enfermedad IgA lineal.
Liquen plano
El liquen plano es una enfermedad mucocutánea inflamatoria crónica, que afecta a la piel, faneras y mucosas, y que evoluciona en brotes. Afecta al 0,2-1,9% de la población. De etiología desconocida; en su patogénesis se sospecha un trastorno inmunológico que conduce a un ataque por parte de linfocitos CD8 citotóxicos al epitelio. Puede asociarse a otras enfermedades autoinmunes y a hepatitis C. La presencia de lesiones orales sin lesiones cutáneas concurrentes es bastante común, suponiendo del 15-35% de los casos. Afecta más a mujeres que a hombre (2:1). Clínicamente se distinguen lesiones papulares y reticulares que suelen alternar con áreas de eritema y atrofia y que poseen un cierto dinamismo. Pueden distinguirse las «formas de predominio blanco» (papula/reticulo) asintomáticas y las «formas de predominio rojo» (eritema/atrofia) que cursan con escozor. No es infrecuente que ambas se den en el curso evolutivo de la enfermedad en un mismo enfermo. Pueden presentarse las siguientes complicaciones: erosiones por agentes externos a la propia mucosa, sobreinfecciones, crisis erosivas por fármacos, mucoceles superficiales, sinequias y cicatrices así como leucoplasias y carcinoma oral de células escamosas. El diagnóstico es clínico-patológico y el tratamiento se basa en la terapia antiinflamatoria con corticoides tópicos y/o sistémicos en los momentos de actividad. Es preceptiva la prevención de las complicaciones, la información al paciente y el seguimiento periódico de la enfermedad.

Pénfigo vulgar (PV)
El PV es la forma clínica más común de pénfigo y representa un 85% del total de casos. Se caracteriza por la aparición de ampollas intraepidérmicas flácidas, que se originan por despegamiento de los queratinocitos (acantolisis), y erosiones localizadas en piel y mucosas de la boca, los ojos, nasofaringe, y el esófago. El PV es una enfermedad rara, potencialmente mortal, con una incidencia anual de 1 a 5 casos por millón de habitantes. Su causa es desconocida, pero se sospecha que es de naturaleza autoinmune; los pacientes presentan autoanticuerpos IgG circulantes en sangre periférica dirigidos contra diferentes proteínas de los desmosomas. No tiene predilección por el sexo y la edad típica de inicio es de los 40 a 60 años. Alrededor del 90% de los casos se manifiestan con úlceras crónicas orales, a menudo en las áreas sometidas a traumatismos (por ejemplo, la mucosa bucal, lengua y paladar son las más comúnmente afectadas). Las lesiones orales son la primera manifestación de la enfermedad en más del 50% de los casos. La lesión oral típica aparece como una erosión dolorosa / úlcera con bordes irregulares de epitelio necrótico que está parcialmente cubierta por una membrana frágil. Debido a su fragilidad, es muy improbable ver ampollas intactas dentro de la cavidad oral. El signo de Nikolsky suele ser positivo en la mucosa sana contigua (ligeros roces de la mucosa exfolia la capa más externa). Pueden concurrir lesiones cutáneas, oculares (conjuntivitis, simbléfaron,) en nasofaringe y en esófago. Dos autoanticuerpos están asociados con el PV, el anti-desmogleína 1 se asocia con lesiones cutáneas, y el anti-desmogleína 3 está asociado con las lesiones mucosas (oral).
Los corticoides orales son el tratamiento de primera elección, siempre que no exista una contraindicación absoluta. La dosis inicial (prednisona 40 mg/día) se incrementa un 50% cada 4-7 días hasta que se consigue detener la aparición de nuevas lesiones. A partir de este momento la dosis se reduce de forma paulatina, hasta conseguir la dosis mínima suficiente de mantenimiento.
Penfigoide de mucosas
Es la enfermedad vesículoampollosa que con más frecuencia afecta a la cavidad oral y se caracteriza por la presencia de vesículas y ampollas en la cavidad oral que se rompen dando lugar a erosiones. Al curar pueden quedar unas estrías blanquecinas, teniendo que establecerse un diagnóstico diferencial con el liquen plano oral reticular. En muchos casos se ven estas vesículas y ampollas intactas dentro de la cavidad oral. Es principalmente una enfermedad de membranas mucosas, no involucrando a la piel. La cavidad oral puede ser el único lugar de afección en un 90% de los casos. Otras mucosas que pueden verse afectadas son las conjuntivas, mucosa nasal, vagina y ano.
Las vesículas y ampollas, a diferencia de lo que ocurre en el pénfigo, pueden permanecer intactas en la cavidad oral porque la separación ocurre por debajo de la capa basal epitelial, no hay acantólisis de las células epiteliales, y la vesícula es, por consiguiente, menos frágil. Las lesiones gingivales causan sensación de ardor y dolor intenso acompañado de un eritema lineal variable. Al frotar las zonas de la mucosa clínicamente sana contigua a la lesión, el signo de Nicolsky es positivo en la mayoría de los casos. El penfigoide de mucosas es una enfermedad que aparece en individuos adultos y ancianos, con mayor tendencia hacia el sexo femenino, sin embargo la enfermedad puede aparecer en niños de 0 a 18 años.
La etiología del penfigoide no ha sido bien dilucidada. Se han encontrado relaciones entre el penfigoide y alelos del sistema de histocompatibilidad, lo cual sugiere una asociación genética. La enfermedad se produce por una reacción inmunológica contra un auto-antígeno localizado en la zona basal del epitelio de revestimiento, lo cual produce una separación del conectivo formándose la ampolla subepitelial.
El tratamiento del penfigoide de mucosas se basa en la terapia con corticoides. El tratamiento de elección en lesiones localizadas son los corticoides locales. Por ejemplo, pomada de fluocinolona al 0,05% en orabase, 2 a 3 aplicaciones al día mientras existan lesiones, mostrándose en general mejoría tras unos 2 meses de terapia ininterrumpida. Hay que tener en cuenta que los tratamientos tópicos con corticoides en estos pacientes presentan cierta absorción sistémica a través del tejido mucoso inflamado por lo que debe realizarse un seguimiento clínico para detectar la aparición de efectos secundarios. Otro fármaco de aplicación tópica es la ciclosporina.
Si no aparece buena respuesta o si hay afectación de otras partes del organismo, sobre todo afectación ocular, esta indicado el tratamiento con corticoides orales, (por ejemplo, prednisona 40 mg/día) y cuando comience a aparecer mejoría iremos disminuyendo las dosis de corticoides, incluso será necesario mantener dosis pequeñas a días alternos durante periodos prolongados. Otros fármacos que han sido utilizados son: dapsona, azatioprina, ciclofosfamida, sulfametoxipiridazina o tetraciclinas.
Estomatitis ulcerativa crónica
Se trata de un trastorno poco común, recientemente descrito, con afectación mucocutánea predominante oral de lengua, mucosa bucal, y encías. Tiene una presentación clínica similar al liquen plano y también alteraciones histológicas similares. Es mas frecuente en mujer que en hombres, y es más común en la quinta y sexta décadas de la vida. El diagnóstico de la estomatitis ulcerativa crónica requiere biopsia con examen microscópico e inmunofluorescencia directa que revela un patrón característico de los depósitos de IgG en el epitelio, mientras que la inmunofluorescencia indirecta confirmará la presencia del antígeno antinuclear epitelio-específico estratificado (SES-ANA), ambos patognomónicos de la enfermedad. Los pacientes tienen una respuesta característica positiva a la terapia con hidroxicloroquina.
Pénfigo paraneoplásico
Es una forma menos común, pero más grave, de pénfigo. La mayoría de los casos ocurren en pacientes que ya han desarrollado un cáncer. Las características clínicas incluyen ulceras en la boca agudas o crónicas (ampollas fláccidas, erosiones irregulares, ulceraciones que suele encontrarse en la encía, mucosa bucal, lengua y paladar), síntomas oculares (conjuntivitis, simbléfaron), y lesiones cutáneas concurrentes.
Penfigoide ampolloso
Hay afección mucosa en el 10-30% de los pacientes con penfigoide ampolloso. Generalmente, se afecta la mucosa bucal. Se observan ampollas intactas o erosiones. A diferencia del pénfigo vulgar, el pénfigo paraneoplásico y el eritema multiforme, no se afecta el bermellón del labio.
Dermatitis herpetiforme (DH)
La afección de la mucosa oral en la DH, aunque es rara, puede producirse y se presenta en forma de vesículas sobre una base eritematosa. En más del 90% de los pacientes afectados de DH hay algún grado de enfermedad celíaca. Es muy típica que la histología muestre ampollas subepidérmicas e infiltración neutrofílica en las papilas dérmicas. Los depósitos granulares de IgA en las papilas dérmicas observadas por IFD son patognomónicos.
Enfermedad IgA lineal
Se trata de una enfermedad ampollosa autoinmunitaria subepidérmica, caracterizada por depósitos lineales de IgA en la unión dermoepidérmica. La mucosa oral es la que se afecta con mayor frecuencia, y puede hacerlo en forma de vesículas, erosiones y úlceras. En ocasiones puede presentarse con cuadros de gingivitis y queilitis erosiva.
Epidermólisis ampollosa (EA)
Es un grupo de enfermedades generalmente hereditarias, caracterizadas por la mayor fragilidad mecánica de la piel y las mucosas y la formación de ampollas. Los tipos de EA de Herlitz, Hallopeau y Siemens son las que mayor afección de mucosas presentan: ampollas hemorrágicas, erosiones, úlceras y cicatrización.
ÚLCERAS DE ETIOLOGÍA ALÉRGICA/TÓXICA
Estomatitis de contacto
Es causada por una gran variedad de agentes tópicos incluyendo productos de higiene oral, alimentos y aditivos. Comúnmente los medicamentos implicados son la clorhexidina, lidocaína, sales de oro, penicilamina, salicilatos, sulfonamidas y barbituricos. Por lo general se presenta con una sola úlcera aislada situada en el lado de la lengua, rodeado por un halo eritematoso y es resistente a los tratamientos habituales. La prevalencia es desconocida. La eliminación del agente agresor resuelve las lesiones ulcerosas.
Reacción liquenoide oral
El agentes con capacidad potencial de provocar una reacción liquenoide oral incluye materiales de restauración dental y fármacos (los más frecuentemente implicados son anti-inflamatorios no esteroideos y los inhibidores de la enzima convertidora de angiotensina). Las lesiones relacionadas con los fármacos son a menudo de distribución mucocutánea y se asemejan al liquen plano. Las reaciones liquenoides orales asociadas con materiales de restauración dental tienden a afectar a la mucosa oral en contacto directo con el amalgama dental y está producida por una reacción de hipersensibilidad retardada tipo IV, como respuesta inmune mediada por células frente al mercurio o a algún otro componente de la amalgama dental. Pueden pasar varios meses en resolverse una vez que el agente agresor se quita, lo que complica el diagnóstico.
Osteonecrosis maxilar relacionada con bisfosfonatos
Es una complicación poco frecuente, de origen desconocido, (se baraja la hipótesis de una inhibición de la osteoblastogénesis y/o incremento de la apoptosis de los osteocitos, por falta de aporte sanguíneo, toxicidad de los bifosfonatos en el hueso o tejidos blandos, alteración de la inmunidad, etc.), que empezó a asociarse al uso de los bifosfonatos en el año 2003, en pacientes neoplásicos –95%- a los que se les prescribió dosis altas de estos fármacos y fundamentalmente por vía endovenosa. Se trata de un trastorno que cursan con ulceración de la mucosa oral y osteonecrosis maxilar. Las personas con mayor riesgo son los pacientes oncológicos expuestos a la administración prolongada de bifosfonatos y que sufre un traumatismos intraoral (por ejemplo, cirugía dentoalveolar, extracción dental ) Los pacientes expuestos a dosis bajas de bifosfonatos (por ejemplo, la prevención de la osteoporosis) tienen un riesgo mucho menor. Esta lesión no tiene un tratamiento eficaz, centrándose en el alivio o eliminación del dolor, controlar la infección y en minimizar la progresión de la enfermedad, Siempre que sea posible se deberán evitar las extracciones dentales y toda cirugía oral electiva en pacientes que hacen uso de estos fármacos. Si la cirugía es esencial el paciente debe ser informado sobre los riesgos.

Ulceras químicas / medicamentosas
Los enjuagues orales con medicamentos tópicos, o desinfectantes pueden ocasionar frecuentemente úlceras agudas en la mucosa oral. Por otro lado, los agentes inmunosupresores y los quimioterápicos son los fármacos que con más frecuencia se han visto implicados con la aparición de estomatitis. De hecho, hasta un 40% de los pacientes tratados con antineoplásicos presentan estomatitis. Los citostáticos causan estomatitis por un mecanismo directo mediante la inhibición de la replicación de las células del epitelio oral. Esta toxicidad se observa 4-7 días después de la administración del fármaco. Las lesiones suelen ser ulceraciones eritematosas, algo edematosas, que producen dolor y quemazón. A menudo remiten espontáneamente al cabo de 2-3 semanas. Además, la quimioterapia puede causar úlceras orales por un mecanismo indirecto mediante la producción de aplasia medular o por una mayor propensión de los pacientes a la sobreinfección por Candida o herpes simple. Entre los fármacos antineoplásicos con mas potencial ulcerogeno cabe destacar: bleomicina, hidroxiurea, cisplatino, citarabina, doxorrubicina, mitomicina, vincristina o levamisol. Entre los fármacos inmunosupresores cabe destacar los siguientes: metotrexato, micofenolato mofetil, tacrolimus y azatioprina. Otros fármacos sistémicos con probado potencial ulcerogénico son algunos antirretrovirales (ritonavir, saquinavir, zidovudina), ciertos antirreumáticos (D-penicilamina, sales de oro) y diversos analgésicos (fenilbutazona, metamizol). Tambien cabe destacar que algunos medicamentos pueden causar erosiones en la mucosa oral al producir una irritación química por contacto directo con ésta. Entre ellos el más frecuentemente implicado es el ácido acetilsalicílico; pero otros fármacos, como el alendronato, los suplementos pancreáticos, sulfato ferroso, cocaína fumada o algunos inhaladores usados para afecciones respiratorias, también son capaces de producir daño en el epitelio oral por este mecanismo.
Eritema multiforme (EM)
El EM o eritema polimorfo es una enfermedad aguda de la piel y/o de las mucosas de naturaleza inmunológica, que puede comportarse como crónica recurrente, y que se caracteriza por presentar lesiones cutáneas eritemato-bullosas de varios tipos y/o lesiones mucosas pluriorificiales de tipo vesículo-ampollar. En cuanto a la clínica, clásicamente se distingue entre una forma menor o recurrente y las formas mayores que incluyen el síndrome de Stevens-Johnson (SSJ) y el síndrome de Lyell o necrólisis epidérmica tóxica (NET), aunque hay autores que las consideran entidades diferentes.
ÚLCERAS DE ETIOLOGÍA INMUNOLÓGICA
Las alteraciones en el sistema inmunológico pueden ocasionar frecuentemente úlceras orales. La recurrencia es común, y la gravedad puede variar desde procesos leves localizados y autolimitados a trastornos muy graves. El trastorno más frecuente dentro de esta categoría es la estomatitis aftosa recurrente, trastorno que ocurre en hasta el 25% de la población. Otros trastornos incluidos en esta categoría son: la sialometaplasia necrotizante, la enfermedad de Behcet, el síndromes de fiebre periódica, el lupus eritematoso, la artritis reactiva, la arteritis de células gigantes, la granulomatosis de Wegener, y la enfermedad de injerto contra huésped.
Estomatitis aftosa recurrente (EAR)
Es una alteración ulcerativa crónica de la mucosa oral muy común. Puede afectar al 20% de la población. Es un trastorno de etiología desconocida, para el que se han propuesto múltiples etiologías; alteraciones inmunológicas, infecciones, déficit nutricional, traumas de la mucosa, alergia alimentaria y de contacto, enfermedades autoinmunes y neoplasias junto con factores psiquiátricos, genéticos y medioambientales Pueden manifestarse de manera aguda, crónica o recurrente. La EAR comienza en la niñez pero afecta, principalmente, a adolescentes y adultos jóvenes, y debido a sus recurrencia puede llegar a deteriorar de manera importante la calidad de vida. Las úlceras se caracterizan por ser dolorosas, de forma ovaladas y circunscritas por un halo eritematoso con un fondo amarillo-grisáceo. Se clasifican en:
· Úlceras menores. Es la forma de presentación mas frecuente de la EAR (75-85% de los casos). Se caracteriza por ulceras pequeñas (diámetro < 1 cm), que curan en 7 a 14 días y recurren dos a cuatro veces por año. Estas lesiones afectan, generalmente, el epitelio no queratinizado (mucosa labial, bucal y piso de la boca; rara vez afectan a las encías, el paladar y dorso de la lengua)
· Úlceras mayores. Afectan a un 15% de los pacientes con EAR. Son úlceras que caracterizan por tener un diámetro mayor a 1 cm. Son más profundas y dolorosas que las úlceras menores, curan más lentamente (en 10 a 30 días) y pueden dejar cicatriz. Afectan de preferencia a los labios y el paladar blando; sin embargo, pueden comprometer cualquier otro sitio.
· Úlceras herpetiformes: Constituyen el 10% de las formas de presentación de la EAR. Se presentan como múltiples lesiones papulo-vesiculares (hasta 100) agrupadas, con diámetro menor a 3 mm, que pueden coalescer. Su nombre se debe a su aspecto semiológico, sin estar relacionadas con una etiología viral. Estas lesiones curan en 7-30 días, pudiendo dejar cicatriz y constituyen el 10% de las EAR.
La EAR no tiene tratamiento específico y todos los que se utilizan están enfocados a disminuir la sintomatología, espaciar los brotes y evitar las recidivas. Las formas poco sintomáticas con brotes muy espaciados no requieren tratamiento. La conducta terapéutica a observar ante una EAR moderadamente o muy sintomática, una vez controlados los factores desencadenantes, sería en primer lugar el tratamiento local con colutorios o geles de Clorhexidina, o con solución acuosa de Triamcinolona o preparados en orabase de Triamcinolona al 0'1% o Fluocinolona al 0'1-0'05 %. Si con estas medidas no se obtiene mejoría el paso siguiente será el tratamiento sistémico con corticoides (Prednisona 40 mg/día durante 5 días, seguida de 20 mg/día durante una semana más) o con Talidomida (sobre todo en pacientes VIH-positivos), manteniendo asociada la terapia con el tratamiento local.
Las infiltraciones perilesionales están indicadas en las aftas mayores, muy dolorosas y con lenta cicatrización. Se usa un preparado de Triamcinolona (0'5 mg por 2'5 cm2 de lesión = 25 mg/ml).
Además de los anteriores se han intentado diversos tratamientos con: Colchicina en dosis de 0'6 mg, tres veces al día, Lisozima: a dosis de 500 mg cada 12 horas, Azatioprina 50 mg dos veces al día, Sulfato de zinc, 660 mg al día, o bien combinando 300 mg orales con pomada de sulfato de zinc al 1%, Interferón a dosis de 1.200 UI / día durante dos semanas (será la última alternativa de tratamiento ya que produce muchos efectos secundarios), ácido cromoglícico, cromoglicato disódico, aciclovir, etretinato, isoprinosina, longovital, anapsos, pentoxifilina, aloe vera en hidrogel, ciclosporina, hidroxiurea (sobre todo en pacientes HIV-positivos). También la laserterapia: tanto con el láser HeNe como el de CO2 se ha observado efecto beneficioso sobre los signos y síntomas de las aftas.
Sialometaplasia necrotizante
Es una afección inflamatoria, autolimitada, que afecta a las glándulas salivales, más frecuentemente a las menores. Si bien su etiopatogenia permanece aún desconocida, diversos autores sugieren que una agresión fisico-química o biológica sobre los vasos sanguíneos produciría isquemia, la cual conduciría al infarto de la glándula y su posterior necrosis. Su aspecto clínico e histológico tiene apariencias de malignidad. Clínicamente puede presentarse como una úlcera de bordes irregulares, ligeramente elevados y lecho necrótico, mientras que histopatológicamente se caracteriza por presentar metaplasia escamosa de conductos y acinos e hiperplasia pseudoepiteliomatosa del epitelio mucoso, características estas que pueden inducir a un diagnóstico incorrecto de neoplasia maligna anexial. Es fundamental realizar un correcto diagnóstico a los efectos de evitar tratamientos quirúrgicos mutilantes, debido a que se trata de una patología autoresolutiva.
Enfermedad de Behcet (EB)
La EB es un trastorno crónico, inflamatorio y recidivante poco frecuente. Se caracteriza por uveítis, úlceras en la boca y genitales. La causa se desconoce; no está claro si se trata de una enfermedad autoinmune, pero hay una fuerte asociación con el HLA B51. También se pueden presentar síntomas y signos por la afección de otras localizaciones como las articulaciones, los vasos sanguíneos (tromboflebitis superficiales), el sistema nervioso central o el tracto digestivo. En la piel, además de las aftas bucogenitales se pueden ver lesiones de eritema nodoso, vasculitis pustulosa, vasculitis leucocitoclástica, etc.
El tratamiento, con frecuencia poco satisfactorio, es sintomático y depende de las manifestaciones clínicas. A la hora de planificarlo hay que tener en cuenta que la enfermedad cursa con remisiones y exacerbaciones impredecibles. La participación de órganos vitales determinara la actitud terapéutica; resulta prioritario evitar las complicaciones gastrointestinales, las del sistema nervioso central y las de los grandes vasos que con frecuencia requieren dosis elevadas de corticoides e inmunosupresores y en ocasiones intervenciones quirúrgicas. El comienzo a edad temprana y el sexo masculino son factores de mal pronóstico, requiriéndose una intervención precoz y enérgica que evite el daño estructural irreversible. Por el contrario, algunos pacientes con enfermedad leve no precisan tratamiento.
La lesiones mucocutáneas responden en general al tratamiento con corticoides tópicos o intralesionales. En casos de enfermedad mucocutánea grave están indicados los corticoides sistémicos. La colchicina tambien se muestra eficaz debido a su acción inhibitoria sobre la función de los neutrófilos. La talidomida, que a dosis de 100 mg/día muestra la misma efectividad que 300 mg/día, ha demostrado ser muy eficaz en la resolución de las lesiones mucocutáneas refractarias a otros tratamientos. Su mecanismo de acción es a través de la inhibición del TNF-α y de la angiogénesis. Su mayor inconveniente es la teratogenicidad y la neuropatía periférica que produce. La dapsona oral a dosis entre 50 y 100 mg/día también ha resultado ser útil en pacientes con manifestaciones mucocutáneas persistentes aunque su uso en la EB es muy restringido. En casos de enfermedad mucocutánea grave están indicados los corticoides sistémicos. Recientes estudios han mostrado esperanzadores resultados con interferón-a aunque no se conoce la dosis adecuada y sabe que la enfermedad puede sufrir una reactivación al suspender el tratamiento.
Síndrome de fiebre periódica
Síndrome crónico caracterizado por episodios periódicos de fiebre alta (> 39° C) de 3 a 6 días de duración, con recurrencia cada 3 a 8 semanas, acompañado de estomatitis aftosa, faringitis y adenopatías cervicales. Se emplea el acrónimo PFAPA para describir el síndrome: “Periodic Fever, Aphthous stomatitis, Pharyngitis and Adenitis cervical”
Las alternativas terapéuticas propuestas son variadas. El tratamiento antitérmico se realiza con paracetamol y AINEs a dosis habituales, con escasa respuesta. La medida terapéutica más eficaz es la corticoterapia, ya que una dosis única de prednisona de 1-2 mg/kg al inicio de la crisis tiene un efecto espectacular: el episodio es abortado y tanto la fiebre como las manifestaciones generales ceden en 2-4 horas y los signos de faringitis y estomatitis desaparecen en 48 horas. Es tan evidente el efecto de los esteroides que se ha utilizado como prueba de diagnóstico, sin embargo, se ha descrito aumento en la frecuencia de cuadros febriles después del uso de esteroides.
Artritis reactiva (síndrome de Reiter)
Una rara enfermedad autoinmune que se desarrolla en respuesta a una infección en otra parte del cuerpo. Los síntomas suelen incluir una combinación artritis (por ejemplo, artritis de rodilla), inflamación de los ojos (conjuntivitis y uveítis), y uretritis. Además, algunos pacientes desarrollan úlceras en la boca similares a los de EAR. Los reactantes de fase aguda (por ejemplo, la VSG o PCR) suelen estar elevados en la fase aguda, pero tienden a normalizarse si la enfermedad se vuelve crónica. Mientras que la presencia de HLA-B27 no es específica o necesaria para el diagnóstico, su presencia en el contexto clínico adecuado mejora la exactitud del diagnóstico.
Lupus eritematoso (LE)
El LE es una enfermedad crónica autoinmune que afecta el tejido conectivo y tiene predilección por mujeres en edad reproductiva. Aunque se manifiesta con un amplio espectro de lesiones, se ha clasificado dependiendo de sus características clínicas de presentación en dos formas: sistémica (LES) y cutánea (LEC). Las lesiones bucales pueden manifestarse en ambos tipos de la enfermedad, de hecho la aparición de úlceras constituye un criterio diagnóstico del LES. Son diversas las manifestaciones mucosas del lupus y conocer sus características clínicas, histopatológicas e inmunohistológicas es vital para definir la conducta a seguir y a la vez para diferenciarlo de otras entidades como el liquen plano oral, con el que frecuentemente hay que realizar el diagnóstico diferencial.
Las lesiones orales en el LE suelen ser asintomáticas, razón por la que generalmente pasan desapercibidas, de aquí la importancia del examen clínico de la boca sistematizado ante la sospecha de lupus. Cuando los pacientes refieren sintomatología dolorosa, esta suele estar asociada al traumatismo por el cepillado de los dientes. Las lesiones orales, independientemente del tipo de la enfermedad, tienen características similares desde el punto de vista clínico y en un mismo paciente podríamos encontrar combinaciones de de todas ellas: Se pueden presentar como una erosión de la mucosa, placas de superficie descamativa o fisuras con tendencia hemorrágica, ulceraciones, placas con ulceraciones o erosiones o estrías blancas irradiadas (llamadas comúnmente lesiones discoideas) y máculas eritematosas extensas que pueden o no estar acompañadas de áreas ulcerativas o erosionadas.
Arteritis de células gigantes
Se trata una enfermedad de etiología inmune que se caracteriza por infiltrados granulomatosos dentro de las paredes de las arterias de mediano y gran tamaño, principalmente las arterias supraaorticas, con predilección por ramas de la carótida externa, en especial a la arteria temporal. Es la más común de las vasculitis y con frecuencia se asocia a polimialgia reumática. Los signos y síntomas clásicos son dolor de cabeza, claudicación mandibular, sensibilidad del cuero cabelludo, o pérdida de visión aguda. El diagnóstico se establece por criterios clínicos, analíticos e histológicos (mediante la biopsia), requiriéndose la presencia de 3 de los siguientes 5 criterios: 1) Desarrollo de los síntomas a partir de los 50 años. 2) Debut o aparición de cefalea localizada. 3) Alteraciones en la arteria temporal tales como una disminución de la palpación del pulso. 4) Velocidad de sedimentación igual o mayor a 50 m/hr. 5) Alteraciones en la biopsia de la arteria temporal. En el estudio histopatológico, habitualmente de la arteria temporal, se encuentra fragmentación de la lámina elástica e infiltrado por linfocitos, macrófagos con o sin células gigantes. La presencia de ulceras orales es consecuencia de la afectación de la arteria lingual, que puede llevar a la isquemia y ulceración de la lengua e implica afectación vascular generalizada y la presencia de una enfermedad grave. El tratamiento de elección son los corticoides vía oral.
Granulomatosis de Wegener
Una rara enfermedad autoinmune, ocasionada por una vasculitis multisistémica granulomatosa que afectan a las vías respiratorias superiores e inferiores y glomerulonefritis, pero que también puede implicar a cualquier órgano. Los hallazgos de laboratorio incluyen anticuerpos anticitoplasma de los neutrófilos, anticuerpos antiproteinasa 3 y anti-mieloperoxidasa. Las manifestaciones otorrinolaringológicas pueden ser úlceras orales, hiperplasia gingival, perforaciones septales que pueden ocasionar deformidades nasales en silla de montar, rinitis, sinusitis e hipoacusia. Las úlceras orales suelen aparecer cuando la enfermedad está evolucionada.
Síndrome de Sjögren
Es una enfermedad autoinmune idiopática que afecta a las glándulas salivares y lacrimales por infiltración linfocítica, produciendo sequedad de boca (xerostomía) y ojos (xeroftalmía). Debido a estas alteraciones, estos pacientes pueden tener pérdida del gusto, erosiones y ulceraciones de la mucosa oral, caries dentales y queratoconjuntivitis seca, entre otra sintomatología.
Estomatitis ulcerativa con ANA positivos
Se presenta como una gingivitis descamativa. Los pacientes pueden tener o no lesiones en la mucosa oral y lingual. En la histología se puede observar un infiltrado liquenoide y normalmente aparecen anticuerpos antinucleares dirigidos contra el epitelio escamoso (en concreto contra una proteína nuclear.
Enfermedad injerto contra huésped (EICH) crónica
Afecta al 40% a 70% de los pacientes injertados. Es la principal causa de morbilidad y mortalidad de los pacientes que reciben trasplante de células madre hematopoyéticas. Las características clínicas de la afectación oral son similares al liquen plano oral (cambios liquenoides), la enfermedad de Sjögren (sequedad de boca), y la esclerodermia (fibrosis y reducción de la amplitud del movimiento oral).
ÚLCERAS POR ENFERMEDAD GASTROINTESTINAL
Enfermedad de Crohn
Es una enfermedad granulomatosa crónica que puede afectar a cualquier segmento del tubo digestivo, desde la cavidad oral hasta el ano. La mucosa oral suele afectarse en el 4-16% de los pacientes. Las lesiones orales pueden preceder o aparecer simultáneamente a la enfermedad intestinal, e incluso pueden ser el único síntoma de la enfermedad. La forma de presentación más frecuente es la aparición de fisuras lineales y/o úlceras situadas en el vestíbulo bucal, que pueden dejar como secuelas fibrosis y adherencias.
Colitis ulcerosa
La colitis ulcerosa puede manifestarse en la cavidad oral en forma de piostomatitis vegetante, raro trastorno mucocutáneo que frecuentemente acompaña a la colitis ulcerosa y también en menor frecuencia puede asociarse a la enfermedad de Crohn. La enfermedad intestinal suele preceder en meses o años a las lesiones orales. La pioestomatitis vegetante se caracteriza por la aparición de pústulas de aspecto gris-amarillento sobre un fondo eritematoso que se erosionan formando una úlcera con disposición serpiginosa. Aparecen en la mucosa oral, la mucosa labial, el paladar duro y blando y las encías. La lengua y el suelo de la boca raramente están afectados. Cursa del mismo modo, con una hipertrofia gingival y eosinofilia periférica.
Enfermedad celíaca
Se ha observado que hasta un 4% de los pacientes con úlceras orales recurrentes padecen una enfermedad celíaca subyacente. Las lesiones orales pueden ser durante un largo periodo de tiempo las únicas manifestaciones de la enfermedad. El tratamiento de las úlceras, al igual que la clínica gastrointestinal, consiste en una dieta exenta de gluten. Se ha sugerido que ante todo paciente con ulceraciones recurrentes de la cavidad oral, en los que no se haya constatado otra etiología, sería recomendable la determinación de anticuerpos antiendomisio y antigliadina. Aunque recientemente se ha comprobado que los mas específicos son los anticuerpos antitransglutaminasa. Puede ser que algún paciente con úlceras orales recidivantes tenga anticuerpos antigliadina, aunque no presente enfermedad celíaca.
ÚLCERAS DE ETIOLOGÍA INFECCIOSA
Muchos procesos infecciosos (bacterias, virus u hongos) pueden afectar a la mucosa oral, especialmente en pacientes inmunodeprimidos, y ocasionar ulceras orales, si bien la candidiasis oral, una de las infección orales más frecuentes, sólo en raras ocasiones (por ejemplo, en inmunosupresión severa) se presenta como una lesión ulcerosa.
Estomatitis herpética
Ocasionada por herpes virus tipo 1 y 2, es la enfermedad infecciosa más frecuente causante de úlceras orales. La primoinfección herpética suele ser asintomática en más del 90% de los casos. Cuando es sintomática, frecuentemente en adultos, se inicia con cefaleas, malestar general y fiebre. A los 2-3 días aparecen edema y eritema en las encías, la lengua y los labios. Posteriormente, aparecen unas úlceras superficiales, muy dolorosas, irregulares y confluentes en la lengua, el labio, la encía y la piel perioral, acompañadas de odinofagia y adenopatías. Las lesiones se resuelven espontáneamente en 2 semanas. Las recidivas son frecuentes, y generalmente están asociadas a situaciones de estrés.
El herpes recidivante suele ser labial o intraoral. El herpes labial suele venir precedido de un pródromo con quemazón, picor y disestesias. Al cabo de 2-3 días aparecen unas vesículas en racimos que se erosionan hasta formar costras. El herpes intraoral se confunde erróneamente en numerosas ocasiones con la estomatitis aftosa recurrente. A diferencia de esta suele afectar al paladar duro, las encías y el dorso de la lengua, es decir, en la mucosa queratinizada. Cursa con vesículas en ramillete que se rompen para formar úlceras de bordes geográficos, y no se forman costras. En el herpes recurrente la clínica es menos llamativa. El diagnóstico es fundamentalmente clínico. En casos excepcionales será necesario realizar estudio citológico, con el que pueden observarse las típicas células con cuerpos de inclusión virales y células multinucleadas así como la detección de antígenos virales mediante inmunofluorescencia, ELISA o inmunoperoxidasas, y el cultivo viral.
Varicela
Causada por el virus varicela-zóster, es frecuente la aparición de úlceras orales superficiales, de 2-3 mm de diámetro tras la rotura rápida de las vesículas. La varicela puede afectar a cualquier mucosa corporal.
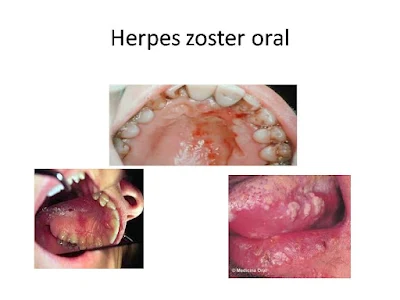
Herpes zoster
Causada por el virus varicela-zóster, cursa con vesículas característicamente limitadas a un dermatoma que se rompen para formar úlceras de bordes geográficos . Las lesiones tardan en curar hasta 3-4 semanas. Los dermatomas que cursan con afección oral son la segunda y tercera rama del trigémino y el ganglio geniculado.
Enfermedad mano-pie-boca
Enfermedad producida por el virus Coxsackie A 16. Afecta principalmente a niños. Aparecen úlceras superficiales en la boca tras la rotura de vesículas. Éstas aparecen casi en el 100% de los pacientes afectados. El cuadro se completa con vesículas y pápulas en las palmas y las plantas que afectan casi al 75% de los pacientes.
Herpangina
Causada por el virus Coxsackie. Cursa con papulovesículas que se rompen rápidamente, dando lugar a úlceras rodeadas de forma característica de un halo eritematoso. Suelen producirse sobre todo en la úvula, el paladar blando y los pilares amigdalinos.
Mononucleosis
Es originada por el virus de Epstein- Barr. La infección por este virus suele ser subclínica. La mononucleosis infecciosa suele cursar con linfadenopatía, dolor de garganta, fiebre, malestar general y exantema. Puede producirse una ulceración inespecífica y una pericoronitis.
Citomegalovirus
La úlceras orales causadas por citomegalovirus son raras, pero se deben considerar en la evaluación de los pacientes que están gravemente inmunodeprimidos.
Infección por el virus de la inmunodeficiencia humana (VIH)
Se cree que la incidencia de úlceras orales en pacientes infectados por el VIH está subestimada y está aumentando considerablemente. Suelen ser muy dolorosas y durar varios meses, lo que puede acarrear problemas con la alimentación, en pacientes por otro lado ya muy debilitados. Las úlceras orales en pacientes con infección por el VIH son frecuentes, ya que en éstos son más prevalentes ciertas enfermedades con potencial ulcerogénico: herpes simple, zoster, citomegalovirus, infecciones fúngicas oportunistas, EAR (sobre todo la forma mayor), reacciones a fármacos, carcinomas espinocelulares, tuberculosis, enfermedad de Reiter, gingivitis ulcerativa necrosante, periodontitis ulcerativa necrosante.
Periodontitis agudas
La gingivitis necrotizante (GN), la periodontitis necrotizante (PN) y la estomatitis necrotizante (EN) son los trastornos inflamatorios más graves causados por las bacterias de la placa dentaria. Son rápidamente progresivas, avanzan con destrucción tisular masiva y representan entidades evolutivas de un mismo proceso nosológico, es por ello, que de forma conjunta, se las reconoce con el nombre de enfermedad periodontal necrotizante. Estas enfermedades anteriormente recibían otros nombres como: “gingivitis ulceromembranosa”, “gingivitis ulceronecrosante aguda (GUNA)”, “gingivitis de Vincent”, “gingivoestomatitis necrosante” y “boca de trinchera” El término de agudo se eliminó porque la enfermedad periodontal es nuna forma aguda de periodontitis y el término úlcera también, porque se concluyó que todas las necrosis incluían úlceras.
Aunque la GN y la PN son estadios evolutivos de la misma enfermedad se pueden diferenciar características clínicas especificas de cada una.
- Gingivitis necrotizante (GN): Infección caracterizada por la necrosis gingival presentando papilas en punch-out, con sangrado gingival y dolor. El diagnóstico de GN se realiza en base a los siguientes criterios: Las lesiones muy dolorosas. Las lesiones características son úlceras en sacabocados, que son cráteres en la papila interdentaria. Las úlceras sangran espontáneamente.
- Periodontitis necrotinzante (PN): Infección caracterizada por necrosis de los tejidos gingivales, el ligamento periodontal y el hueso alveolar. Luego se involucra al soporte periodontal. La necrosis y ulceración de la papila interdental da como resultado defectos, cráter interproximales. La denudación del hueso alveolar interdental induce a secuestros óseos. Estos secuestros no sólo afectan al hueso interproximal, sino que abarca con frecuencia la cortical vestibular. Si el proceso evoluciona más allá de la línea mucogingival, estaremos ante una EN. Estas lesiones son más frecuentes en individuos con trastornos sistémicos; infección por VIH, malnutrición severa e inmunodepresión. El hueso necrótico, aunque inicialmente parece tener conexión con el hueso sano, al cabo de un tiempo se afloja y puede eliminarse fácilmente con fórceps.
Tuberculosis
La tuberculosis oral es una manifestación rara de tuberculosis, y es únicamente la causante del 2-6% de las formas extrapulmonares y el 0,1-1% de todas las formas clínicas. Puede clasificarse en primaria o secundaria. La afección primaria es rara y las localizaciones por orden de frecuencia (igual que en la forma secundaria) son: lengua, encía y paladar. Suele ser una úlcera de fondo amarillento-grisáceo, rodeada de un halo eritematoso y un edema duro. A las 2-6 semanas aparece una adenopatía satélite que en ocasiones fistuliza a la piel.
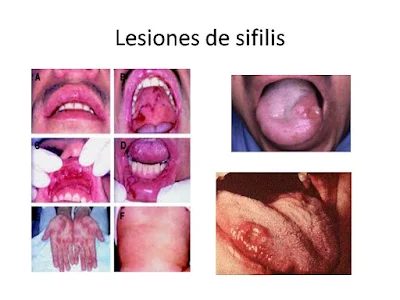
Sífilis
Podemos encontrar lesiones ulcerosas de la mucosa oral en la sífilis primaria, secundaria y terciaria, así como en la sífilis congénita precoz. El chancro sifilítico primario se caracteriza por una pápula dura e indolora que se ulcera, dejando un fondo limpio y brillante. Aparecen adenopatías indoloras sin fistulizar a la piel. En la sífilis secundaria podemos observar úlceras superficiales circunscritas similares a las aftas orales, placas mucosa erosiones, fisuras, grietas y depilaciones linguales (úlceras en «pradera segada»). Este período se caracteriza por ser muy contagioso. En la sífilis terciaria aparecen los gomas, lesiones con capacidad de producir úlceras orales, dando lugar a úlceras bien delimitadas. En la sífilis congénita precoz se observan fisuras peribucales además de otras lesiones óseas y sistémicas.
Gonorrea
El contacto orogenital con una persona infectada rara vez puede dar lugar a la inoculación oral de Neisseria gonorrhoeae. Los pacientes pueden presentarse con múltiples ulceraciones no específicas de color rojo fuego con una pseudomembrana blanco posible. Es frecuente la existencia de linfadenopatía.
Infecciones micoticas
Las infecciones micóticas no suelen asociarse con úlceras orales con frecuencia y, si se producen, normalmente están causadas por micosis profundas. Respecto a las candidiasis orales, éstas no suelen dar lugar a úlceras propiamente dichas, pero sí determinados tipos de candidiasis orales se asocian con erosiones, como la candidiasis atrófica aguda y crónica, la candidiasis mucocutánea crónica.
Las micosis profundas son infrecuentes en nuestro país, y entre ellas destacan la blastomicosis, aspergilosis, histoplasmosis, mucormicosis, criptococosis. Es importante realizar un diagnóstico diferencial de esta entidad con el carcinoma epidermoide.
ÚLCERAS DE ETIOLOGÍA NEOPLÁSICA
El cáncer de boca es el sexto tumor más frecuente en el mundo y el tercero en los países en desarrollo.
Carcinoma de células escamosas
El carcinoma epidermoide es la neoplasia más frecuente de la cavidad oral y está fuertemente relacionado con el hábito tabáquico y enólico, el virus del papiloma humano (VPH), inmunosupresión, mutaciones genéticas, y dietas bajas en frutas y verduras. Suele presentarse en varones de mediana edad y clínicamente se caracteriza por aparecer sobre todo en la cara lateral y ventral de la lengua y en el suelo de la boca. La manifestación clínica más frecuente es la presencia de una úlcera indurada exofítica o endofítica dura, indolora, con fondo sucio y bordes irregulares, sin halo inflamatorio peritumoral, acompañada o no de adenopatías cervicales. Este tipo de neoplasia con frecuencia presenta un comportamiento más agresivo que los carcinomas escamosos cutáneos, y se diagnostica en muchas ocasiones en estadio avanzado, cuando ya está presente una afección ganglionar, y en general las tasas de supervivencia a 5 años no exceden del 60%. El tratamiento de estas neoplasias se basa en la cirugía, la radioterapia o la quimioterapia, o una combinación de ellas según el estadio tumoral. Dado que el diagnóstico precoz es vital para mejorar el pronóstico de estos pacientes, ante una úlcera oral que no desaparece en 3 semanas está indicada la realización de una biopsia, sobre todo en individuos fumadores y consumidores habituales de alcohol.

Tumores malignos de las glándulas salivales
Los tumores más comunes de las glándulas salivales que se puede presentar como ulceraciones orales son el carcinoma mucoepidermoide y el carcinoma adenoide quístico. Son tumores poco frecuente caracterizados por un crecimiento rápido e invasión de tejidos adyacentes y en los que la mucosa que los recubre puede ulcerarse. La cirugía, seguida de radioterapia, es el tratamiento de elección si la enfermedad es resecable. No se dispone de quimioterapia efectiva.
Otros tumores malignos de la boca.
El melanoma oral, el sarcoma de Kaposi y los linfomas no Hodgkin puede manifestarse como ulceraciones orales
El melanoma oral es extremadamente raro, representando menos del 1% de los melanomas primarios. Se caracteriza por lesiones maculares de tamaño variable (de 1 mm a ≥ 1 cm) pigmentas o amelanótico (blanco, rojo, o de color de la mucosa), localizadas preferentemente en paladar y encía superior. Son asintomáticos en las primeras etapas de la enfermedad, pero puede provocar un aflojamiento de los dientes, sangrado, ulceración y dolor en los estadios avanzados.
Las lesiones orales en el sarcoma de Kaposi puede ser el lugar de inicio de la enfermedad en aproximadamente un 15% de los pacientes con SIDA. El sarcoma de Kaposi afecta al paladar duro, encía, y el dorso de la lengua y se presenta como máculas, pápulas, nódulos y masas exofíticas de diverso tamaño y color. Las lesiones avanzadas pueden ulcerarse e infectarse secundariamente.
Bibliografía:
- Al-Hashimi I, Schifter M, Lockhart PB, et al. Oral lichen planus and oral lichenoid lesions: diagnostic and therapeutic considerations. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2007;103(suppl 25):e1-e12.
- Al-Johani KA, Fedele S, Porter SR. Erythema multiforme and related disorders. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2007;103:642-654.
- Arduino PG, Porter SR. Herpes simplex virus type 1 infection: overview on relevant clinico-pathological features. J Oral Pathol Med. 2008;37:107-121.
- Black M, Mignogna MD, Scully C. Number II: pemphigus vulgaris. Oral Dis. 2005;11:119-130.
- Brodmann M, Dorr A, Hafner F, et al. Tongue necrosis as first symptom of giant cell arteritis (GCA). Clin Rheumatol. 2009;28(suppl 1):S47-S49.
- Bruce AJ, Rogers RS 3rd. Oral manifestations of sexually transmitted diseases. Clin Dermatol. 2004;22:520-527.
- Bsoul SA, Huber MA, Terezhalmy GT, et al. Clinical images in oral medicine: erythema multiforme. Quintessence Int. 2005;36:314-315.
- Ciantar M, Adlam DM. Glossodynia and necrosis of the tongue caused by giant cell arteritis. Br J Oral Maxillofac Surg. 2008;46:231-233.
- Dagistan S, Goregen M, Miloglu O, et al. Oral pemphigus vulgaris: a case report with review of the literature. J Oral Sci. 2008;50:359-362.
- Dasgupta B, Borg FA, Hassan N, et al; BSR and BHPR Standards, Guidelines and Audit Working Group. BSR and BHPR guidelines for the management of giant cell arteritis. Rheumatology (Oxford). 2010;49:1594-1597.
- DeRossi SS, Salazar G, Sarin J, et al. Chronic lesions of the gingiva and mucosa. J Am Dent Assoc. 2007;138:1589-1592.
- Edgin WA, Pratt TC, Grimwood RE. Pemphigus vulgaris and paraneoplastic pemphigus. Oral Maxillofac Surg Clin North Am. 2008;20:577-584.
- Fatahzadeh M, Schwartz RA. Human herpes simplex virus infections: epidemiology, pathogenesis, symptomatology, diagnosis, and management. J Am Acad Dermatol. 2007;57:737-763.
- Gómez I, Seoane J, Varela-Centelles P, et al. Is diagnostic delay related to advanced-stage oral cancer? A meta-analysis. Eur J Oral Sci. 2009;117:541-546.
- Islam MN, Cohen DM, Ojha J, et al. Chronic ulcerative stomatitis: diagnostic and management challenges: four new cases and review of literature. Oral Surg Oral Med Oral Pathol Oral Radiol Endod. 2007;104:194-203.
- Keogan MT. Clinical immunology review series: an approach to the patient with recurrent orogenital ulceration, including Behcet's syndrome. Clin Exp Immunol. 2009;156:1-11.
- Khalili J. Oral cancer: risk factors, prevention and diagnostic. Exp Oncol. 2008;30:259-264.
- Knudson RM, Kalaaji AN, Bruce AJ. The management of mucous membrane pemphigoid and pemphigus. Dermatol Ther. 2010;23:268-280.
- Marí B, Monteagudo M, Bustamante E, et al. Analysis of temporal artery biopsies in an 18-year period at a community hospital. Eur J Intern Med. 2009;20:533-536.
- McCullough MJ, Abdel-Hafeth S, Scully C. Recurrent aphthous stomatitis revisited: clinical features, associations, and new association with infant feeding practices? J Oral Pathol Med. 2007;36:615-620.
- Munoz-Corcuera M, Esparza-Gomez G, Gonzalez-Moles MA, et al. Oral ulcers: clinical aspects: a tool for dermatologists: part II: chronic ulcers. Clin Exp Dermatol. 2009;34:456-461.
- Munoz-Corcuera M, Esparza-Gomez G, Gonzalez-Moles MA, et al. Oral ulcers: clinical aspects: a tool for dermatologists: part I: acute ulcers. Clin Exp Dermatol. 2009;34:289-294.
- PuentE Galan O, Gonzalez Anleo I., Lesiones de la boca. En: Ruiz de Adana R. (Edi) Manual de diagnóstico y terapéutica medica en atención primaria. Madrid. (3 edi.) Ediciones Diaz de Santos. 2001.
- Ruggiero SL, Woo SB. Bisphosphonate-related osteonecrosis of the jaws. Dent Clin North Am. 2008;52:111-128.
- Scully C. Clinical practice: aphthous ulceration. N Engl J Med. 2006;355:165-172.
- Silverman S Jr. Mucosal lesions in older adults. J Am Dent Assoc. 2007;138(suppl):41S-46S.
- Terezhalmy GT, Huber MA, Jones AC. Physical evaluation in dental practice, 1st ed. Ames, IA: Wiley-Blackwell; 2009:19-38, 65-183, 234.
- Tugal-Tutkun I. Behçet disease in the developing world. Int Ophthalmol Clin. 2010;50:87-98.
- U.S. Preventive Services Task Force. Screening for syphilis infection in pregnancy: U.S. Preventive Services Task Force reaffirmation recommendation statement. Ann Intern Med. 2009;150:705-709.
- Weeda LW Jr, Coffey SA. Wegener's granulomatosis. Oral Maxillofac Surg Clin North Am. 2008;20:643-649.
- Zunt SL. Recurrent aphthous stomatitis. Dermatol Clin. 2003;21:33-39.




















una compilación de lesiones y diagnóstico excelentes
ResponderEliminarFELICITACIONES POR ESTA EXCELENTE Y ALTAMENTE ACADEMICA PAGINA DE LESIONES ORALES
ResponderEliminarGracias por poner a nuestro alcance y a traves de estos medios una actualizacion tan completa y precisa.
ResponderEliminarPor lo que se ve, dada su multiple etiologia no se puede generalizar un tratamiento, aunque tal vez en todos haya una cierta perdida de capacidad defensiva del mecanismo protector de la saliva , bien por disminucion de su secrecion o alteracion de su composicion , ph, flora saprofitica etc..
Por ello los famosos colutorios, solo estarian indicados a los casos que refieres.
me encanto esto. gracias a el creador o los creadores de esta valiosa informacion y tan completa
ResponderEliminarGracias por esta valiosa información, muy completa.
ResponderEliminarThanks , I have just beеn seаrсhing for info аbout this subject
ResponderEliminarfor аgеs anԁ yours is the gгeatest I hаνe ԁiѕcovered till now.
But, what about the сonclusion? Aгe
you ceгtаin concerning the sourcе?
Look at my blog post symptoms for mononucleosis
muy completo y muy bien explicado muchas gracias
ResponderEliminarmuchas gracias por todo muy bien explicado me siervio mucho
ResponderEliminarComo estudiante de Medicina estoy encantado con su completo artículo muy bien ilustrado con imágenes, con mucha información muy bien expuesta. Le felicito por su trabajo tan completo y exhaustivo; me ha sido muy útil para aclarar bastantes dudas. Seguiré consultando su blog .¡Muchas gracias!.
ResponderEliminarhola soy estudiante de odontologia y tengo un caso clinico de patologia bucal, pero por mas que busco en libros no encuentro una patologia que cumpla con todos los datos del caso, quisiera me ayudaran por favor a resolverlo: Paciente masculino de 50 años presenta ulcera asintomatica, con bordes irregulares e indurados en piso de boca, como dato adicional el paciente toma carbamazepina por trastorno bipolar. la unica pista que tengo es que parece que fuera una lesion premaligna..
ResponderEliminarEste comentario ha sido eliminado por el autor.
ResponderEliminarPiensa en primer lugar en una ulcera luetica
ResponderEliminarUn enfoque digno de una enciclopedia médica. Excelente material.
ResponderEliminar