Prurito
RESUMEN
El prurito se define como una sensación de picor desagradable que desencadena una respuesta motora, más o menos enérgica, que es el rascado. El prurito es el síntoma más común en dermatología y pueden ocurrir con o sin lesiones cutáneas visibles. Puede ser de carácter localizado o generalizado. Los episodios leves y de corta duración, aun cuando presenten recidivas, apenas causan trastornos, sin embargo, cuando el picor es intenso, prolongado y/o recurrente, puede ser muy angustiante, y su intensidad con frecuencia se correlaciona con deterioro de la calidad de vida, estrés e incluyo depresión.
El prurito no debe considerarse como una enfermedad sino como un síntoma, y como tal debe realizarse un diagnóstico etiológico, que nos posibilitará un enfoque terapéutico adecuado y la detección precoz de procesos de elevada morbilidad.
El tratamiento de primera elección son los antihistamínicos. Como norma general se debe iniciar el tratamiento con antihistamínicos anti-H1 de segunda generación que tienen menos efectos sedantes. Los antihistamínicos deberán utilizarse de manera pautada y no sólo en los brotes, siendo necesario en ocasiones prolongar el tratamiento durante meses.
EPIDEMIOLOGÍA
La incidencia de prurito no ha sido bien estudiada. Es el síntoma más común de las enfermedades dermatológicas (7-10%). Así por ejemplo, es un síntoma cardinal del eczema atópico, y todos los pacientes con esta enfermedad se cree que tienen prurito en algún momento de su enfermedad. De manera similar, alrededor del 70% al 90% de los pacientes con psoriasis tienen prurito. El prurito también puede complicar otras enfermedades sistémicas, como la insuficiencia renal crónica, neoplasias hematológicas, o trastornos hepáticos, y la frecuencia de prurito crónico en pacientes de hemodiálisis se ha estimado entre 22% y 70%.
CLASIFICACIÓN
El prurito puede clasificarse según su duración en agudo y crónico (prurito que dura más de 6 semanas). Según su fisiopatología en pruritoceptivo (originado en la piel), neuropatico (originado por alteración de la vía nerviosa aferente), neurogenico (origen en el sistema nerviosos central) y psicógeno. Sin embargo la clasificación más práctica es aquella que combina la localización y la extensión del mismo y la etiopatogenia:
Según la topografía:
- Generalizado: afecta a la mayor parte de la superficie cutánea.
- Localizado: interesa únicamente ciertas regiones corporales (anal, vulvar, etc).
- Primitivo: su génesis obedece a factores internos o sistémicos y/o ignorados.
- Secundarios: si se relacionan con una dermatosis concreta.
Puede ser debido a múltiples trastornos, destacando:
- Prurito senil, uno de los más rebeldes, influyen en él múltiples factores (sequedad de la piel, vasoconstricción periférica, alteraciones endocrinas y vasculares degenerativas y absorción deficiente de vitamina A).
- Alteraciones metabólicas: Hipertiroidismo e hipotiroidismos, diabetes mellitus, síndrome carcinoide, hiperparatiroidismo.
- Prurito del embarazo suele iniciarse en etapas avanzadas del mismo y desaparece después del parto.
- Alteraciones hematológicas: policitemia vera, paraproteinemia, deficiencia de hierro, mielodisplasia, síndrome hipereosinofilico.
- Enfermedades biliar obstructiva: litiasis biliar, coledocolitiasis, cirrosis biliar primaria, colangitis esclerosante, timores que causan colestasis.
- Enfermedad renal: insuficiencia renal crónica.
- VIH/SIDA
- Neoplasias malignas: enfermedad de Hodgkin, otros linfomas y leucemias, neoplasias de varios órganos (estómago, páncreas, pulmones, colon, cerebro, mama y próstata)
- Fármacos: Opiáceos: cocaína, morfina. Por colestasis: Fenotiazinas, tolbutamida, eritromicina, hormonas anabólicas, estrógenos, progestágenos, testosterona. Aspirina. Quinidina. Sensibilidad subclínica a cualquier fármaco. Productos de origen biológico como los anticuerpos monoclonales y vitaminas del complejo B.
- Algunas parasitosis, como áscariasis, triquinosis, anquilostomiasis y quiste hidatítico
- Condiciones ambientales o factores físicos como fibra de vidrio, pólenes y polvos.
- Factores psíquicos: la tensión emocional y la ansiedad producen un prurito cuya intensidad es dependiente del estado emocional.
Es mas frecuente asociado a ciertas dermatosis pruriginosas, que a su vez tienen predilección por localizarse en regiones anatómicas concretas, que junto a la frecuencia con la que ocurre permite considerarlas como zonas pruriginosas en sí mismas.
Prurito anal: Aparece mas frecuentemente en varones de edad media. Puede aparecer sin relación aparente con ninguna patología de la zona, con signos de rascado secundario. En este tipo de prurito hay que descartar la presencia de hemorroides o fisuras anales como causas del mismo; las infecciones bacterianas, ciertas comidas como picantes, y factores psicológicos que también pueden influir en la aparición del prurito anal.
Prurito vulvar: Se limita a la región vulvar y perineal. Puede acompañar a algunas dermatosis de la zona. La escabiosis, pediculosis, micosis y la dermatitis de contacto son causas frecuentes de prurito vulvar. Con menor frecuencia, también pueden producirlo el liquen escleroatrófico, leucoplasia y carcinomas. En otras ocasiones no existe una dermatosis específica que lo produzca, siendo la diabetes una causa frecuente de esta situación.
Prurito secundario a dermatosis.
Las enfermedades dermatológicas que pueden cursar con prurito como síntoma más importante, son las siguientes:
- Enfermedades infecciosas: Dermatofitos, varicela, VIH/SIDA, candidiasis.
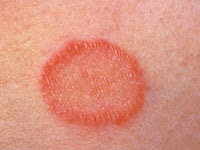
- Enfermedades inflamatorias: Dermatitis atópica, psoriasis, milaria, urticaria, penfigoide, dermatitis herpetiforme, prurito acuagénico, hipersensibilidad por fármacos, erupción lumínica polimorfa, liquen escleroso y atrófico, liquen plano
- Infestaciones: Pediculosis, escabiosis, picaduras de insectos, infestación por animales de compañía, parásitos (oxiuros).
- Otras: Piel seca, piel senil, mastocitosis cutánea, micosis fungoide, quemadura solar., dermatitis exfoliativa.
MANIFESTACIONES CLÍNICAS
La mayoría de los pacientes atendidos en atención primaria con prurito no requieren una evaluación médica detallada, siendo generalmente suficiente con una simple inspección visual que ayudará a identificar cualquier picadura, erupción, piel seca o irritación, o una lesión dermatológica característica. Sin embargo, el prurito recurrente sin una causa obvia, el prurito generalizado y la urticaria recurrente requieren una evaluación en profundidad y tan pronto como sea posible, ya que puede ser un síntoma de una enfermedad o de un trastorno subyacente potencialmente e grave.
Por otro lado, los pacientes con prurito frecuentemente intentan aliviarlo con el rascado, circunstancia que a veces puede modificar de forma importante el aspecto original de una dermatosis, produciendo lesiones secundarias, que a veces son el único hallazgo en la exploración. Es importante conocer estas lesiones secundarias y saber diferenciarlas de las lesiones que producen el picor, siendo estas lesiones secundarias las siguientes: Eritema local, erosiones, costras, equimosis, sección del pelo y foliculitis, hiper e hipopigmentaciones, liquenificación, alteraciones ungueales como consecuencia del rascado, adenopatías locales.
DIAGNÓSTICO
Anamnesis
La historia clínica debe incluir el tiempo de evolución, localización e intensidad del prurito, relación con horarios, carácter estacional, si se asocia a medicamentos, cosméticos o sustancias exógenas, exposición al sol, síntomas asociados, trabajos y hobbies, relaciones sexuales, viajes, contacto con animales, o iniciación del prurito por estímulos como sudor, frío, calor, emociones, vibraciones, etc. También se debe indagar sobre antecedentes de una historia familiar similar, incluyendo historia de atopía.
Examen físico
Se debe realizar toma de constantes, una exploración general, descartar ictericia, adenopatías, visceromegalias, etc., y se indagará sobre el aspecto de la piel en donde se presenta el prurito, si esta se acompaña o no de erupción, y de ser así, si se presentan ampollas o escamas u otras lesiones, dermografismo, etc.
Exploraciones complementarias
En caso de no encontrar lesiones cutáneas primarias se deben solicitar las siguientes exploraciones:
- Sangre: hemograma completo con VSG, bioquímica sanguínea que debe incluir pruebas de función renal y hepática, acido úrico, pruebas de función tiroidea, hierro sérico, ferritina, glucosa, calcio, fosforo.
- Análisis de orina: albúmina, glucosa, sedimento.
- Heces: Estudio de huevos y parásitos y sangre oculta
- Rx de tórax
TRATAMIENTO
En el tratamiento del prurito secundario a dermatosis lo primero que hay que tener en cuenta es la causa que lo está produciendo, y tratarla directamente. Sin embargo, el prurito puede llegar a ser tan importante que discapacite al paciente para llevar una vida normal, por lo que el tratamiento del prurito puede ser tan importante como el tratamiento de la propia enfermedad. Para tratar el prurito se dispone de las siguientes alternativas.
Medidas generales
- Eliminación o minimización de los factores causales.
- Evitar rascarse o frotarse las áreas afectadas.
- Mantener las uñas cortas con el fin de evitar el daño en la piel al rascarse inconscientemente.
- Utilizar ropa de cama fresca y ligera. Se deben evitar prendas de vestir ásperas, en particular lana, sobre el área afectada.
- Tomar baños de agua tibia usando poco jabón y enjuagando completamente. Se recomiendan los baños de avena.
- Aplicar una loción hidratante después del baño.
- Aplicar compresas frías en el área afectada.
- Evitar exposiciones prolongadas al calor o la humedad excesiva.
- Recomendar actividades que distraigan al paciente del prurito durante el día y que sean lo suficientemente agotadoras para permitir dormir durante la noche.
Se pueden utilizar lociones que eliminan el prurito de forma transitoria:
- Pasta Lassar: Óxido de zinc 25 g, Almidón de arroz 25 g, Parafina filante csp 100 g
- Alcohol alcanforado: alcanfor racémico 10 g, etanol 90º csp 100 g,
- Vaselina mentolada: Mentol racémico 1 g, Vaselina filante csp 100 g
- Solución rubefaciente: Mentol racémico 1 g, Timol, 1 g, Alcohol de romero csp 100 ml
Tratamiento sistémico
Los antihistamínicos son los fármacos de primera elección, actuando al bloquear los receptores de la histamina. Actualmente existen dos tipos de antihistamínicos, según bloqueen los receptores H1 o los H2. Como norma general se debe iniciar el tratamiento con antihistamínicos anti-H1 de segunda generación que tienen menos efectos sedantes: cetirizina (10-20 mg/24 h), ebastina (10-20 mg/24 h), loratadina (10 mg/24 h), rupatadina (10 mg/12 h), desloratadina (5 mg/24h) o levocetiricina (5 mg/24h). Los antihistamínicos deberán utilizarse de manera pautada y no sólo en los brotes, siendo necesario en ocasiones prolongar el tratamiento durante meses.
Si este tratamiento no fuera suficiente o la respuesta al mismo fuera escasa, se recomienda añadir un antihistamínico de primera generación, como por ejemplo hidroxicina, pudiendo administrarse en una dosis de 75 a 200 mg al día, según la respuesta y la tolerancia del paciente a la somnolencia que produce el fármaco.
Cuando el tratamiento con antihistamínicos es insuficiente para controlar los síntomas está indicada la utilización de doxepina, 25 mg/24 h al acostarse, máximo 100-150 mg día, teniendo en cuenta que es muy sedante y que debe ser empleada con cuidado en pacientes ancianos y en pacientes con cardiopatías. También se ha ensayado con éxito la fluoxetina 20 a 40 mg día.
Los corticoides son muy poco útiles por vía tópica aunque a veces se usan y tampoco son de primera elección por vía sistémica. El tratamiento con fármacos como la colchicina, talidomida, dapsona, ciclosporina etc., solamente está indicado en situaciones concretas.
Tratamiento del prurito en situaciones especiales
Prurito senil: El tratamiento se basa principalmente en medidas generales dirigidas a una adecuada hidratación de la piel.
Prurito del embarazo: Aparece en etapas avanzadas de gestación y desaparece tras el parto Deben evitarse, en la medida de lo posible, tratamiento orales y utilizar de primera elección medidas tópicas. Si esto no es suficiente se debe iniciar tratamiento con antihistamínicos; con los que se tiene una mayor experiencia de uso durante la gestación son: cetirizina (10 mg/día); loratadina (10 mg/día), dexclorfeniramina (4 mg/día); los tres son FDA B.
Prurito de origen oncológico: Ademas del tratamiento etiologico, es muy importante evitar factores que desencadenan o que perpetúan el prurito, como la ansiedad, sudor, etc., Ademas, existen indicaciones terapéuticas concretas en ciertas entidades:
- En colestasis o uremia de origen oncológico: ondansetron (4-8 mg/8 h), colestiramina. También se han utilizado naltrexona (25 mg/dia) rifampicina (300-600 mg/8-12 h) y corticoides.
- Procesos linfoproliferativos, como por ejemplo enfermedad de Hodgkin: anti H2 como cimetidina (400 mg/12 h)
- Procesos paraneoplásicos: paroxetina (20 mg/día); mirtazapina (15-30 mg/día)
- Policitemia vera: AAS a dosis bajas.
- Prurito en relación con opioides: ondansetron (4-8 mg/8 h, paroxetina (20 mg/día). Tratar de rotar opioides.
Estimulación nerviosa transcutánea (TENS), estimulación de los campos nerviosos cutáneos (CFS)
PUVA (Psoralenos + UVA) y UVB de banda angosta (narrow band), han mostrado ser excelentes como terapéutica en los pruritos por HIV, enfermedad renal, enfermedad hepatobiliar, linfomas y policitemia vera.
Bibliografía recomendada
- Bell PL, Gabriel V. Evidence based review for the treatment of post-burn pruritus. J Burn Care Res. 2009;30:55-61.
- Berny-Moreno J, Szepietowski JC. Neuropathic itch caused by nerve root compression: brachioradial pruritus and notalgia paresthetica. Serbian J Dermatol Venereol. 2009;2:68-72.
- Caravati CM Jr, Richardson DR, Wood BT, et al. Cutaneous manifestations of hyperthyroidism. South Med J. 1969 Sep;62(9):1127-30.
- Chabre O, Labat F, Pinel N, et al. Cutaneous lesion associated with multiple endocrine neoplasia type 2A: lichen amyloidosis or notalgia paresthetica? Henry Ford Hosp Med J. 1992;40:245-248.
- Dalgard F, Holm JO, Svensson A, et al. Self reported skin morbidity and ethnicity: a population-based study in a Western community. BMC Dermatol. 2007;7:4.
- Dalgard F, Lien L, Dalen I. Itch in the community: associations with psychosocial factors among adults. J Eur Acad Dermatol Venereol. 2007;21:1215-1219.
- Diehn F, Tefferi A. Pruritus in polycythaemia vera: prevalence, laboratory correlates and management. Br J Haematol. 2001;115:619-621.
- Duque MI, Thevarajah S, Chan YH, et al. Uremic pruritus is associated with higher kt/V and serum calcium concentration. Clin Nephrol. 2006;66:184-191.
- Gangat N, Strand JJ, Lasho TL, et al. Pruritus in polycythemia vera is associated with a lower risk of arterial thrombosis. Am J Hematol. 2008;83:451-453.
- Goutos I, Eldardiri M, Khan AA, et al. Comparative evaluation of antipruritic protocols in acute burns: the emerging value of gabapentin in the treatment of burns pruritus. J Burn Care Res. 2010;31:57-63.
- Grattan CE, Humphreys F; British Association of Dermatologists Therapy Guidelines and Audit Subcommittee. Guidelines for the diagnosis and management of urticaria in adults and children. Br J Dermatol. 2007;157:1116-1123.
- Hanifin JM, Rajka G. Diagnostic features of atopic dermatitis. Acta Derm Venereol. 1980;(suppl 92):44-47.
- Kimyai-Asadi A, Nousari HC, Kimyai-Asadi T, et al. Poststroke pruritus. Stroke. 1999;30:692-693.
- King CA, Huff FJ, Jorizzo JL. Unilateral neurogenic pruritus: paroxysmal itching associated with central nervous system lesions. Ann Intern Med. 1982;97:222-223.
- Manenti L, Tansinda P, Vaglio A. Uraemic pruritus: clinical characteristics, pathophysiology and treatment. Drugs. 2009;69:251-263.
- Mazeh D, Melamed Y, Cholostoy A, et al. Itching in the psychiatric ward. Acta Derm Venereol. 2008;88:128-131.
- Meyer N, Paul C, Misery L. Pruritus in cutaneous T-cell lymphomas: frequent, often severe and difficult to treat. Acta Derm Venereol. 2010;90:12-17.
- Misery L, Alexandre S, Dutray S, et al. Functional itch disorder or psychogenic pruritus: suggested diagnosis criteria from the French Psychodermatology Group. Acta Derm Venereol. 2007;87:341-344.
- Moses S. Pruritus. Am Fam Physician. 2003;68:1135-1142.
- Oaklander AL, Bowsher D, Galer B, et al. Herpes zoster itch: preliminary epidemiologic data. J Pain. 2003 Aug;4(6):338-43.
- Paus R, Schmelz M, Biro T, Steinhoff M. Frontiers in pruritus research: scratching the brain for more effective itch therapy. J Clin Invest. 2006;116:1174-1186.
- Saini KS, Patnaik MM, Tefferi A. Polycythemia vera-associated pruritus and its management. Eur J Clin Invest. 2010;40:828-834.
- Ständer S, Weisshaar E, Mettang T, et al. Clinical classification of itch: a position paper of the International Forum for the Study of Itch. Acta Derm Venereol. 2007;87:291-294.
- Steinhoff M, Bienenstock J, Schmelz M, et al. Neurophysiological, neuroimmunological, and neuroendocrine basis of pruritus. J Invest Dermatol. 2006;126:1705-1718.
- Sunderkötter C, Mayser P, Folster -Holst R, et al. Scabies. J Dtsch Dermatol Ges. 2007;5:424-430.
- Szepietowski JC, Reich A, Schwartz RA. Uremic xerosis. Nephrol Dial Transplant. 2004;19:2709-2712.
- Wittner M, Tanowitz HB, White AC. Taenia and other tapeworms. In: Guerrant RL, Walker DH, Weller PF, eds. Tropical infectious diseases: principles, pathogens & practice. 1st ed. Oxford, UK: Churchill Livingstone; 2005:1327-1340.
- Yancey KB, Egan CA. Pemphigoid: clinical, histologic, immunopathologic, and therapeutic considerations. JAMA. 2000 Jul 19;284(3):350-6.
- Yosipovitch G, Goon A, Wee J, et al. The prevalence and clinical characteristics of pruritus among patients with extensive psoriasis. Br J Dermatol. 2000;143:969-973.
- Yosipovitch G, Greaves MW, Fleischer AB, et al. Itch: basic mechanisms and therapy. New York, Basel: Marcel Dekker; 2004.
- Yosipovitch G, Samuel LS. Neuropathic and psychogenic itch. Dermatol Ther. 2008;21:32-41.




Comentarios
Publicar un comentario
Este es un blog dirigido a profesionales sanitarios. Los comentarios están sujetos a moderación por el autor antes de su publicación, no admitiéndose publicidad, comentarios no profesionales, no fundamentados científicamente, ni aquellos que resulte inapropiados u ofensivos, etc. Tampoco, en ningún caso a través del blog o correo electrónico, se atenderán casos clínicos particulares ni se dará información personalizada. Si algún paciente desea ser atendido en consulta puede solicitar cita en el teléfono indicado para tal fin.